Respuestas cortesía de Ana Isabel (@nytavdiaz)
Actualizadas con las respuestas oficiales provisionales del ministerio.
Estas respuestas reflejan la opinión de aquellos voluntarios que han elegido participar en la Iniciativa MIR 2.0 de respuesta al examen MIR de enero de 2022. (La numeración se corresponde con la Versión 0 del examen)
Índice de contenidos
Pregunta 7
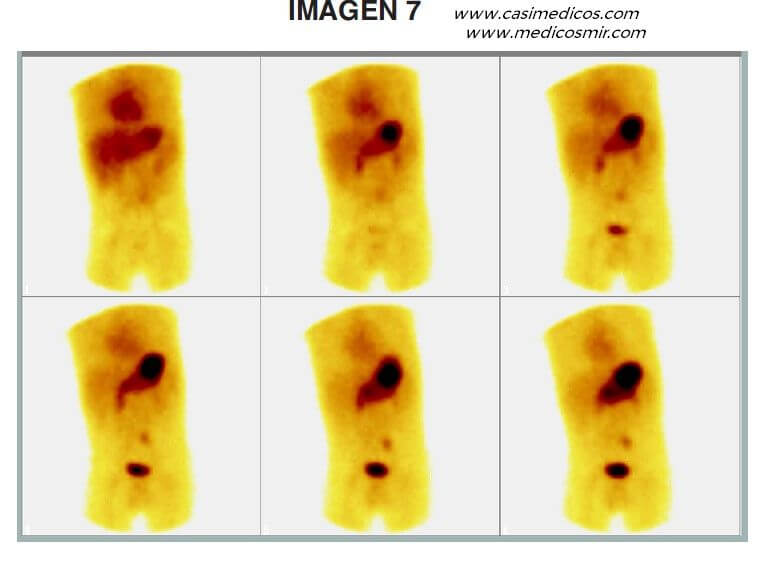
Pregunta asociada a la imagen 7.
Niño de 23 meses de edad que ingresa por rectorragias de repetición y anemización (hemoglobina 10,0 g/dl, hematocrito 27,9 %. Se realiza estudio ecográfico abdominal sin hallazgos. Se muestra en la imagen la gammagrafía con pertecnetato-99mTc. De los siguientes, el diagnóstico más probable es:
1. Punto de sangrado de origen gástrico.
2. Divertículo de Meckel revestido de mucosa gástrica ectópica.
3. Punto de sangrado de origen genitourinario.
4. Gammagrafía normal.
El divertículo de Meckel es la anomalía congénita gastrointestinal más frecuente y la forma más frecuente de hemorragia digestiva. Surge durante el desarrollo embrionario y consiste en la falta de cierre del conducto onfalomesentérico, con la implicación del trayecto del cordón umbilical y con la consiguiente localización a nivel de intestino delgado en el ser humano desarrollado. Hasta un tercio de los pacientes con dicho divertículo presentan en el mismo restos de mucosa gástrica (mucosa heterotópica). Esta mucosa llevará a cabo sus funciones normales, entre las que se encuentra la secreción de ácido, lo cual conlleva lesiones a nivel intestinal y distintas complicaciones clínicas (dolor, úlcera, hemorragia, perforación). La prueba diagnóstica estándar es la gammagrafía con 99mTc-Pertecnetato.
El 99mTc-Pertecnetato es captado por las células secretoras de mucina del estómago, de manera que nos permitirá adquirir imágenes que pondrán de manifiesto aquellas zonas en las que el paciente presente mucosa gástrica en localizaciones diferentes al mismo, como nos muestra la imagen presentada.
Respuesta correcta: 2.
Pregunta 56
Para tratar una infección en un niño alérgico a la penicilina, de los siguientes antibióticos a los que el germen es sensible según el antibiograma, ¿cuál utilizaría?:
1. Claritromicina.
2. Imipenem.
3. Ceftriaxona.
4. Norfloxacino.
Respuesta correcta: 1.
Pregunta muy ambigua al no especificar el tipo de infección que quieren tratar, hay varias opciones posibles, por tanto sería una candidata a impugnar. No obstante, lo más probable es que el ministerio de la opción 1 como correcta por ser lo más frecuente.
Documento de consenso de la Sociedad Española de Infectología Pediátrica, Sociedad Española de Inmunología Clínica y Alergia Pediátricas, Asociación Española de Pediatría de Atención Primaria y Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria sobre antibioterapia en alergia a penicilina o amoxicilina.
Antibioterapia empírica en niños alérgicos a penicilina/amoxicilina
Reacción alérgica inmediata.
Se recomienda evitar el uso de cefalosporinas aunque el riesgo de reactividad cruzada es inferior al 10% y probablemente cercano al 0,5%. Sin embargo, dado que las reacciones de hipersensibilidad tipo I pueden ser graves, se considera que este riesgo supera al potencial beneficio de usar una cefalosporina. En infecciones graves en donde no tenemos alternativas terapéuticas adecuadas, pueden realizarse TC, y, si son negativos, realizar PEC con cefalosporinas que no compartan la misma cadena lateral que penicilina/amoxicilina. Si no es posible la realización de TC y la reacción con penicilina no fue grave (anafilaxia), se pueden administrar una cefalosporina de distinta cadena lateral o un carbapenem en provocación gradual controlada.
En las infecciones respiratorias bacterianas de vías altas sin complicaciones ni factores de riesgo se emplearán macrólidos como tratamiento de primera línea. A pesar de que neumococo puede presentar resistencias, son procesos con una alta tasa de curación espontánea. El uso generalizado de antibióticos de mayor espectro podría conducir a un rápido desarrollo de resistencias en la población, lo que dificultaría el tratamiento de los niños más graves.
En niños con infecciones respiratorias complicadas, factores de riesgo de infección grave o fracaso terapéutico, la mejor opción es levofloxacino, que tiene una actividad frente a neumococo muy superior a ciprofloxacino. Las quinolonas son fármacos seguros y bien tolerados en niños, y es excepcional la aparición de efectos secundarios osteoarticulares. Los padres pueden preparar la dosis machacando y disolviendo el comprimido de 500mg, aunque también está disponible una fórmula magistral (50mg/ml) de elaboración en farmacias. El uso de levofloxacino es off-label, por lo que debe obtenerse el consentimiento informado de los padres, que debería quedar registrado en la historia. Su uso debe quedar restringido a infecciones graves (valorar consultar con especialista en enfermedades infecciosas).
Para el tratamiento de las infecciones cutáneas, clindamicina es una buena alternativa terapéutica, con buena actividad frente a las 2 principales bacterias implicadas, S. aureus y S. pyogenes, además de tener un efecto frente a las toxinas producidas por ambos microorganismos.
Las infecciones urinarias pueden tratarse con los fármacos que empleamos habitualmente, de fácil administración, buena actividad y en general bien tolerados: gentamicina en pielonefritis y fosfomicina, nitrofurantoína o trimetoprima-sulfametoxazol en la infección urinaria de vías bajas. Como se ha comentado, si las resistencias a un determinado antibiótico están por encima de un 15% debería valorarse otra opción. Aunque la nitrofurantoina es mal tolerada, causando vómitos, puede ser necesaria en estas ocasiones, sobre todo en niños pequeños.
En las infecciones comunitarias graves emplearemos antibióticos de mayor espectro. La reactividad cruzada con los carbapenémicos (imipenem, meropenem, ertapenem) es muy baja (0,9%), por lo que podrían emplearse previa comprobación de TC negativo o en provocación gradual controlada. Pueden emplearse monobactámicos (aztreonam), ya que la reactividad cruzada es excepcional y muy débil, glucopéptidos (vancomicina, teicoplanina) y oxazolidinonas (linezolid). La combinación más empleada en caso de sepsis o meningitis es aztreonam más vancomicina.
Reacción alérgica tardía
El tratamiento de elección son las cefalosporinas, aunque deben evitarse aquellas con similares o idénticas cadenas laterales a penicilina y ampicilina (cefadroxilo, cefprozil, y cefaclor). Como excepción, en las reacciones alérgicas tardías graves está contraindicado el uso de betalactámicos, y se actuará como en las reacciones alérgicas inmediatas. En la consulta de alergia se comprobará la tolerancia a la penicilina mediante PEC, previos TC negativos.
Ante una historia clara de exantemas no graves (no urticariales), que no deje duda respecto a la posibilidad de situaciones de riesgo, especialmente en niños pequeños y en el contexto de cuadros infecciosos víricos, sería factible realizar una PEC con primera dosis completa bajo control directo—previo consentimiento informado y firmado—, seguida de 2h de observación y tratamiento hasta 5 días, pudiéndose realizar incluso en el ámbito de atención primaria, lo que evitaría restricciones y derivaciones innecesarias.
En general, se empleará cefuroxima en infecciones de manejo ambulatorio causadas por bacterias grampositivas, y cefalosporinas de tercera generación (cefixima, ceftibuteno) en las ocasionadas por gramnegativas. En las infecciones abscesificadas, mediadas por toxinas o con participación de flora anaerobia, clindamicina es una excelente opción. El riesgo de alergia cruzada entre penicilina y amoxicilina con cefalosporinas de primera generación que comparten la misma cadena lateral es de alrededor un 1%. Sin embargo, un estudio encontró que la reactividad cruzada con cefadroxilo puede llegar a un 27%. Por ello, existe un debate en la literatura y en los expertos de este consenso, que no llegaron a un acuerdo unánime, respecto al uso de cefadroxilo en faringoamigdalitis y también en adenitis e infecciones cutáneas. Se podría considerar una opción adecuada y, desde luego, la de menor espectro posible, siempre que estuviéramos seguros de estar ante una alergia retardada selectiva a penicilinas, con cuadro leve y no IgE mediada. Por ello, parece importante recomendar que ante toda sospecha de alergia se realicen las pruebas diagnósticas oportunas, para poder emplear en cada caso la mejor opción terapéutica. Las infecciones más graves que requieren hospitalización (mastoiditis, celulitis preseptal, neumonías complicadas, sepsis y meningitis) pueden ser tratadas con una cefalosporina parenteral de tercera generación (cefotaxima o ceftriaxona) en monoterapia o asociada a vancomicina.
Pregunta 79
En caso de que haya manifestaciones clínicas ¿cuál es la forma clínica más frecuente de primoinfección por el virus del herpes simple tipo 1 en lactantes y niños pequeños?:
1. Meningitis.
2. Genital.
3. Neumonía.
4. Gingivoestomatitis y faringitis.
Existen dos tipos de infección por el virus herpes, la primoinfección y las recaídas. La primoinfección herpética cursa de forma subclínica en el 85% de los casos; en el caso de producir clínica, lo más frecuente es la gingivoestomatitis. Es la causa más frecuente de gingivoestomatitis en niños de 1-3años.
Respuesta correcta: 4.
Pregunta 80
Lactante de 2 meses de edad con catarro de vías altas de 3 días de evolución, que comienza con dificultad respiratoria moderada y auscultación pulmonar con sibilancias espiratorias. La saturación de oxígeno es de 89 %. Se aísla virus
respiratorio sincitial en el exudado nasofaríngeo. ¿Cuál de los siguientes tratamientos considera más indicado para este cuadro?:
1. Rivabirina oral.
2. Salbutamol nebulizado.
3. Oxígeno suplementario.
4. Corticoides intravenosos.
Nos presentan el caso de una bronquiolitis VRS positivo. Según las recomendaciones actuales, lo indicado sería iniciar oxigenoterapia suplementaria.
Respuesta correcta: 3.
Pregunta 81
Con respecto a las comunicaciones interventriculares (CIV) en la infancia, señale la respuesta INCORRECTA:
1. Exceptuando la válvula aórtica bicúspide, la CIV es la cardiopatía congénita más frecuente.
2. Las CIV localizadas en la porción media y apical del tabique interventricular son de tipo muscular.
3. La repercusión clínica y la necesidad de tratamiento dependen del tamaño de la comunicación.
4. Las CIV membranosas son las más frecuentes y la que tienen más probabilidad de cierre espontáneo.
Respuesta correcta: 4.
https://www.aeped.es/sites/default/files/documentos/5_civ.pdf
El término comunicación interventricular describe un orificio en el tabique interventricular, que puede encontrarse en cualquier punto del mismo, ser único o múltiple y con tamaño y forma variable. Pueden presentarse aisladas o formando parte integrante de otras cardiopatías más complejas.
La comunicación interventricular (CIV) es la cardiopatía congénita más frecuente si excluimos la válvula aórtica bicúspide.
Las CIV se clasifican atendiendo a su situación en el tabique:
1) CIV perimembranosas (membranosas infracristales o conoventriculares): Son las más frecuentes, constituyendo el 75-80%
del total.
2) CIV musculares o del septo trabeculado: Constituyen entre el 5 y 20% del total.
En al lado derecho, el septo trabeculado se extiende entre las inserciones de las cuerdas tricuspídeas, el ápex y la crista supraventricular. Pueden subdividirse en apicales (las más frecuentes), centrales y marginales o anteriores (cercanas al límite entre septo y pared libre). Con frecuencia son múltiples (septo en queso suizo) o se asocian a defectos de otra localización.
3) CIV infundibulares (supracristales, conales, subpulmonares o subarteriales doblemente relacionadas): Representan aproximadamente el 5 a 7% de las CIV.
4) CIV del septo de entrada (posteriores): Suponen el 5 a 8% de las CIV. Se han llamado también defectos tipo canal atrio-ventricular.
Los defectos membranosos y musculares reducen su tamaño con el tiempo y en muchos casos se cierran espontáneamente, sobre todo durante los dos primeros años de vida aunque pueden hacerlo más tarde, incluso en la edad adulta. Las CIV infundibulares y las del septo de entrada no se cierran, como tampoco lo hacen los defectos con mala alineación. El porcentaje global de cierre espontáneo
es de 30-35%, significativamente mayor en las CIV musculares, generalmente en relación con crecimiento e hipertrofia del
músculo alrededor del defecto.
Respuesta correcta: 4. Pese a que las CIV membranosas son las más frecuentes, el cierre espontáneo es más frecuente en las CIV musculares.
Pregunta 82
Con respecto al síndrome de dificultad respiratoria neonatal (enfermedad de la membrana hialina), señale la respuesta FALSA:
1. Los corticoides antenatales reducen el riesgo de su aparición.
2. Sus manifestaciones clínicas aparecen a partir de las 24 horas de vida.
3. El riesgo de aparición disminuye ante una rotura prematura de membranas.
4. Su causa principal es el déficit de surfactante pulmonar.
Respuesta correcta: 2.
La enfermedad de membrana hialina es la causa más frecuente de distrés respiratorio en el Rn pretérmino. Se produce por un déficit transitorio de surfactante pulmonar por disminución de la síntesis, alteraciones cualitativas o aumento de su inactivación. Son factores de riesgo: prematuridad, sexo masculino, raza blanca, hijo de madre diabética, historia previa de enfermedad de membrana hialina en hermanos, embarazo múltiple, cesárea o asfixia perinatal.
El inicio de los síntomas se produce al nacer o en las primeras horas de vida, empeorando de forma progresiva.
La administración de corticoides antenatales en mujeres con riesgo de sufrir un parto antes de las 35SEG disminuye su incidencia y la severidad del cuadro.
La RPM se considera un factor estresante que como consecuencia favorecería la maduración pulmonar y disminuiría el riesgo de EMH.
Pregunta 83
La fenilcetonuria es una enfermedad metabólica congénita. En relación con la misma, indique la contestación FALSA:
1. La fenilalanina debe suprimirse en la dieta completamente.
2. La discapacidad intelectual es constante y progresiva en caso de no realizar bien la dieta.
3. Puede deberse a un déficit de tetrahidrobiopterina BH4.
4. Se recomienda su estudio a las 24-48 horas del inicio de la ingesta del recién nacido.
La PKU está causada por una amplia gama de mutaciones en el gen PAH (12q22-q24.2), que codifica la fenilalanina hidroxilasa. Se ha descrito que las mutaciones no PAH causan un trastorno conocido como hiperfenilalaninemia por deficiencia de BH4 (consulte este término). La frecuencia de la mutación varía entre los diferentes grupos étnicos. Los bajos niveles o la ausencia de fenilalanina hidroxilasa subyacen a las manifestaciones clínicas, como resultado de la acumulación tóxica de fenilalanina en sangre y cerebro.
En ausencia de un diagnóstico neonatal mediante cribado de metabolopatías generalmente a las 48h del naciemiento, los síntomas aparecen durante los primeros meses de vida, y pueden ser entre muy leves y graves, e incluyen retraso gradual del desarrollo, retraso del crecimiento, microcefalia, convulsiones, temblores, eccema, vómitos y olor a humedad. Los pacientes no tratados desarrollan posteriormente una discapacidad intelectual, trastornos de comportamiento (hiperactividad) y trastornos motores. Los pacientes suelen presentar una coloración pálida debida al déficit de tirosina. La forma más frecuente de la enfermedad es la PKU clásica (consulte este término), caracterizada por síntomas graves. También se ha descrito una forma leve (PKU leve; consulte este término), e incluso una forma todavía más leve conocida como hiperfenilalaninemia leve (HPA leve o HPA no PKU; consulte este término). Se ha descubierto que un subconjunto de pacientes con fenotipos leves responden a la tetrahidrobiopterina (BH4), el cofactor de la hidroxilación de la fenilalanina (HPA sensible a BH4; consulte este término).
La base del tratamiento es una dieta baja en fenilalanina y una mezcla de aminoácidos para las formas que requieren tratamiento. El nivel de mantenimiento recomendado es de entre 120 y 360 micromol/l en recién nacidos, siendo el tratamiento considerado esencial en pacientes mayores con niveles por encima de 600 micromol/l. No existe sin embargo un consenso respecto al nivel de fenilalanina por encima del cual el tratamiento deba iniciarse y las recomendaciones varían entre países.
Respuesta correcta: 1.
Pregunta 85
El neuroblastoma es el tumor sólido extracraneal más común en niños. En relación con su diagnóstico, señale la respuesta FALSA:
1. Debemos sospecharlo ante la aparición de un síndrome opsoclono-mioclono-ataxia.
2. Existe casi siempre un aumento en la excreción urinaria de metabolitos de catecolaminas.
3. La mayoría se diagnostica en menores de 6 años de edad.
4. La gammagrafía con tecnecio es muy específica y está indicada para definir mejor su extensión.
El neuroblastoma (NBL) es el tumor sólido extracraneal más frecuente de la edad pediátrica, diagnosticándose el 90% de los casos en niños <75 años de edad. Es una enfermedad compleja y heterogénea donde diversos factores como: la edad al diagnóstico, el estadio, la localización del tumor primario y sus características histológicas y moleculares, determinan el pronóstico y condicionan el tratamiento.
Los tumores neuroblásticos (neuroblastoma, ganglioneuroblastoma y ganglioneuroma) derivan de las células de la cresta neural (CN) comprometidas hacia el desarrollo del sistema nervioso simpático (SNS) y de las células gangliónicas de la médula adrenal. Su localización anatómica es diversa; se pueden originar a cualquier nivel en los ganglios simpáticos paravertebrales, desde el cuello hasta la pelvis, o en las glándulas suprarrenales.
Su presentación clínica es también variable, condicionada por la localización del tumor primario y la extensión de la enfermedad, presentando metástasis hasta el 50% de los pacientes al diagnóstico. Así, las familias pueden consultar con el pediatra de Atención Primaria o en el servicio de urgencias de Pediatría, por síntomas tan diversos como: una masa abdominal, estreñimiento, dolor abdominal, fiebre, dificultad respiratoria o síntomas neurológicos compatibles con compresión medular o, con menor frecuencia, un síndrome opsoclunus-mioclonus.
Las catecolaminas (HVA y VMA y dopamina) se encuentran elevadas en orina en el 90% de los niños con NBL.
Además de las radiografías convencionales y ecografías iniciales, se debe evaluar el tumor primario mediante RM o TC, determinando su localización, extensión, afectación ganglionar, relación con estructuras vecinas y diseminación metastásica. Se incluirá el tumor primario, así como tórax, abdomen y pelvis.
La MIBG (Meta-Iodo-Benzil-Guanidina) es una molécula marcada radiactivamente, generalmente con I123, de estructura similar a la de la norepi-nefrina, captada por el transportador de norepinefrina en el 90% de los NBL. La gammagrafía con MIBG es altamente específica para NBL y se debe realizar siempre al diagnóstico para determinar la presencia de metástasis, así como para evaluar la respuesta al tratamiento. En casos dudosos, la correlación entre MIBG y SPECT/TC (Single Photon Emission Computed Tomography) mejora la precisión diagnóstica. Los NBL que no captan MIBG (10%) se estudiarán mediante PET-TC con 18-FDG (18F-fluoro-2-deoxi-D-glucosa).
Respuesta correcta: 4.
Pregunta 86
¿Cuál de los siguientes NO es indicación de realizar inmunoprofilaxis con palivizumab en un lactante?:
1. Lactante nacido antes de las 29 semanas de gestación en el primer año de vida.
2. Lactante nacido antes de las 32 semanas de gestación con enfermedad pulmonar crónica de la prematuridad en el primer año de vida.
3. Lactante diagnosticado de fibrosis quística de páncreas en el cribado neonatal durante el primer año de vida.
4. Lactante de 12 meses afecto de inmunodeficiencia severa combinada.
Indicaciones: son controvertidas. Según la Sociedad Española de Neonatología, se recomienda en los siguientes supuestos:
– Enfermedad pulmonar crónica (necesidad de O2 a las 36 semanas de edad corregida) en <2 años: si han requerido tratamiento (O2, broncodilatadores o corticoides) en los 6 meses anteriores al inicio de la estación del VRS o son dados de alta durante la estación (evidencia nivel I).
– Prematuros:
*Edad gestacional (EG)≤28 semanas + 6 días con≤12 meses de vida al comienzo de la estación del VRS o dados de alta durante ella (evidencia nivel I). En la siguiente estación se recomienda solo en aquellos <9 meses.
*EG 29-31 semanas + 6 días con ≤6 meses al inicio de la estación o dados de alta durante ella (evidencia nivel I).
*EG 32-34 semanas + 6 días con <6 meses al inicio de la estación o dados de alta durante ella (evidencia nivel I) + 2 factores de riesgo mayores (evidencia nivel II-1), que son edad cronológica <10 semanas al comienzo de la estación y hermano que acude al colegio o a la guardería.
*La Academia Americana de Pediatría restringe estas indicaciones a <29 semanas EG.
– Cardiopatía congénita compleja en <2 años: cardiopatía cianógena, hipertensión pulmonar grave o insuficiencia cardíaca congestiva. No indicada en cardiopatía congénita corregida (indicada una dosis postoperatoria de 15 mg/kg tras corrección de cardiopatía en época epidémica) o cardiopatías leves (evidencia nivel I).
– Inmunodeprimidos.
Respuesta correcta: 3.
Pregunta 87
Con respecto al síndrome de muerte súbita del lactante, señale la afirmación correcta:
1. La presencia de antecedentes de muertes similares en hermanos/familiares es criterio diagnóstico de este síndrome.
2. Ante un episodio de muerte súbita infantil se debe firmar el certificado ordinario de defunción por el facultativo del servicio de urgencias.
3. La edad del niño superior a 1 año excluye el diagnóstico, independientemente de que se trate o no de lactantes.
4. La existencia de una patología grave diagnosticada en la autopsia es criterio diagnóstico de este síndrome.
Respuesta correcta: 3.
El síndrome de la muerte súbita del lactante (SMSL) se define como la muerte súbita de un lactante de menos de un año, cuya causa permanece inexplicada después de una minuciosa investigación del caso que incluya autopsia completa, examen del lugar de fallecimiento y revisión de la historia clínica1. Se trata de un diagnóstico sindrómico al que se llega por exclusión y que es probable que tenga diferentes etiologías.
Actitud del pediatra ante un SMSL:
- Atención al niño:se realizará analítica encaminada al diagnóstico y se tomarán muestras dirigidas a descartar aquellas patologías que pueden cursar como una muerte súbita infantil (MSI), con el permiso del juez y según el protocolo de recogida de muestras.
Se realizará la exploración física exhaustiva, especificando el tipo de reanimación y las exploraciones realizadas. - Información inicial a los padres y cuidadores: se debe preguntar a padres y cuidadores de los últimos momentos todo lo sucedido: relación con la última toma, vómitos, posición en que lo acostaron y en que lo encontraron, síntomas en horas o días previos, medicación y dosis, si se reanimó y tipo de reanimación, lugar en que sucedió, etc., así como valorar la posibilidad de accidente, intoxicación, o, incluso, aunque poco frecuente, no olvidar el riesgo de maltrato.
En cuanto sea posible, se hará la historia clínica previa del niño, registrando los datos de parto, periodo perinatal, edad gestacional, enfermedades o ingresos previos, así como antecedentes familiares que nos puedan hacer pensar en algún defecto genético. - Autopsia: hay que comunicarles la necesidad e interés de la autopsia, explicándoles que es imprescindible.
- Información al juez de guardia: hay que preparar el parte judicial y contactar con
el juez de guardia para notificarle lo sucedido, y que este ponga en marcha todos los mecanismos previstos para el estudio y diagnóstico del caso. - Pruebas que se deben realizar en el hospital:estudio microbiológico de sangre, orina, heces y líquido cefalorraquídeo. Hemograma, proteína C reactiva, bioquímica y orina basales, así como suero y orina que se congelarán a –18 °C, para enviar al siguiente día laborable al Centro de Diagnóstico de Enfermedades Moleculares correspondiente.
Se recogerán muestras específicamente dirigidas al estudio de la MSI, humor vítreo, biopsias de piel (fibroblastos), de músculo e hígado, según normas que figuran en el Libro blanco del SMSL.
Pregunta 88
Niño de 23 meses que presenta fiebre, hipotensión, vómitos repetidos, signos meníngeos, petequias y equimosis. El hemograma muestra 25.000 leucocitos (75 % neutrófilos, 10 % cayados) y 12.000 plaquetas/microL y el estudio de coagulación una actividad de protrombina de 35 %. ¿Qué opción NO es adecuada en su manejo?:
1. Administración de cefotaxima intravenosa.
2. Realización de punción lumbar.
3. Recogida de hemocultivo.
4. Fluidos intravenosos.
Paciente con sospecha de sepsis meningocócica. Es primordial su estabilización con fluidos (hipotensión) según el ABCDE. El hemocultivo puede obtenerse junto con la analítica inicial. Es primordial iniciar antibioterapia de forma precoz (cefotaxima). Sin embargo, en un paciente inestable como el nuestro no está indicada la realización de punción lumbar.
Respuesta correcta: 2.
Pregunta 89
Niña de 4 años que presenta fiebre alta de 6 días de evolución. En la exploración clínica presenta un exantema eritematoso maculopapular en tronco y zona genital, con tendencia a la confluencia, sin llegar a ser escarlatiniforme; inyección conjuntival sin secreciones y labios rojos con lengua aframbuesada. Presenta también eritema con edema en manos y pies y una adenopatía cervical unilateral de 2 cm de diámetro. El diagnóstico clínico de sospecha más probable es:
1. Enfermedad de Kawasaki.
2. Sarampión.
3. Rubeola.
4. Escarlatina.
https://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S1699-695X2012000300012
Respuesta correcta: 1.
Pregunta 90
Dentro de las cardiopatías cianóticas destaca la tetralogía de Fallot. En relación con este cuadro, señale la respuesta INCORRECTA:
1. En la prueba de hiperoxia con O2 al 100 % no se eleva significativamente la saturación de O2.
2. Es típica la presencia de hiperaflujo sanguíneo pulmonar.
3. Ante toda sospecha debe administrarse precozmente una perfusión de prostaglandina E1.
4. La silueta cardiaca presenta la típica imagen de corazón en bota.
Tetralogía de Fallot (TdF): CC cianótica más frecuente. Combinación de CIV grande
(suele igualar presiones en ambos ventrículos). [1] Obstrucción al tracto de salida del VD (estenosis sub o valvular pulmonar. [2] Hipertrofia de VD. [3] Consecuencia de la obstrucción TSVD y arteria aorta dextropuesta en grado variable. [4] Forma extrema: atresia pulmonar con CIV.
Clínica: presentación entre la 1ª-12ª semana de vida como
cianosis, tanto más precoz cuanta mayor obstrucción al TSVD (típicamente: 3-6 meses); crisis hipoxémicas. EF: soplo de EP al poco de nacer (más corto cuanta más obstrucción en TSVD, desaparece en las crisis hipoxémicas). Rx tórax típica: hipoaflujo pulmonar, no cardiomegalia, «corazón en forma de bota» (por AP con forma cóncava y ápex elevado). Para valorar ramas pulmonares y arterias coronarias, ocasionalmente angioTC o cateterismo. Tratamiento: perfusión de PGE1 en algunas circunstancias para mantener el ductus abierto.
Respuesta correcta: 2.
Pregunta 172
En el síndrome de Klinefelter, ¿cuál de las siguientes afirmaciones es correcta?:
1. El tratamiento con testosterona potencia la fertilidad.
2. Los niveles de gonadotrofinas están disminuidos en la mayoría de los pacientes.
3. El cariotipo X0 subyace en la mayoría de los casos.
4. La incidencia de lupus eritematoso es mayor que en los varones de la población general.
El síndrome de Klinefelter es la causa más frecuente de hipogonadismo primario (hipogonadismo hipergonadotropo) en varones con una prevalencia de 1/660. La etiología es genética, los afectados tienen un cromosoma X extra que proviene de cualquiera de los padres (cariotipo 47XXY). El tratamiento sustitutivo obvio debe ser la testosterona. El objetivo principal es inducir y mantener una virilización apropiada a la edad. Su administración ha demostrado aumentar la energía y el rendimiento muscular además de mejorar el humor, concentración y relaciones con los demás. Se aconseja su uso durante toda la vida para la prevención de osteoporosis, obesidad, síndrome metabólico y diabetes.
Todos los pacientes con SK deberían recibir testosterona aunque sus valores plasmáticos sean normales, siempre que las gonadotropinas estén elevadas. El tratamiento de los niños (inducción) merece especial atención, ya que debe ser administrado en progresión 20.
Los testículos comienzan a aumentar durante la pubertad, aunque raramente superan los 6 ml, evidenciándose una discordancia entre el grado de desarrollo sexual y el tamaño de los testículos.
La terapia androgénica se debe iniciar una vez el diagnóstico de hipogonadismo ha sido establecido. Se debería realizar a una edad adecuada, dentro del margen de la pubertad normal (de media unos 12-13 años). Es preciso que la dosificación se adecue a los diferentes estadios puberales, aumentando la dosis de forma progresiva hasta la dosis adulta. Los objetivos del tratamiento son los siguientes:
– Inducir la aparición de los caracteres sexuales secundarios.
– Optimizar el crecimiento y proporciones corporales.
– Alcanzar una adecuada masa ósea.
– Reducir el riesgo cardiovascular.
– Inducir una maduración psicosocial normal.
Estos pacientes tienen mayor riesgo de presentar:
-Ca.mama.
-Alteraciones de la homeostasis de la glucosa y el ejercicio físico.
-Enfermedades autoinmunes como el Lupus Eritematoso sistémico.
Respuesta correcta: 4.
Mucha suerte a todos y después de corregir, a descansar, que bien os lo habéis ganado
LAS RESPUESTAS TAMBIÉN SE PUBLICARÁN EN LOS DIFERENTES BLOGS DE LOS PROFESIONALES QUE PARTICIPAN EN LA INICIATIVA.
Puedes comentar sobre este tema en el foro
OS PEDIMOS DESDE AQUÍ LA MÁXIMA DIFUSIÓN A LA INICIATIVA PARA QUE LLEGUE AL MÁXIMO DE OPOSITORES MIR PRESENTES Y FUTUROS PARA QUE LES SEA DE AYUDA.





