Índice de contenidos
ANESTESIOLOGÍA, CUIDADOS CRÍTICOS Y URGENCIAS
Por cortesía de @doctorajomeini del blog El blog de la Dra. Jomeini y @pmerino
Pregunta 106
Anciana que llevan sus vecinos a Urgencias porque la ven algo atontada y con manchas de deposición enla ropa. TA 100/60 mmHg, FC 100 lpm, sentada 70/30, FC 105 lpm. PVY normal. Respiración de Kussmaul. No focalidad neurológica. Peso de 50 kgrs. Lab: PH 7.25, PCO2 14, Bicarbonato 5, Na 133, K 2.5, Cl 118, Creat 3.4, NUS 60, Prot 8. ¿Cuál de las siguientes respuestas es correcta?
- El trastorno ácido-base que presenta es una acidosis respiratoria.
- La compensación para corregir la acidosis no es la adecuada.
- Con esta exploración, descartamos que esté deshidratada.
- En ningún caso, debemos ponerle bicarbonato.
- Tiene una insuficiencia renal aguda de causa prerrenal.
Comentario:
Estamos ante un caso de acidosis metabólica hiperclorémica con anión gap normal. La acidosis metabólica grave causa depresión contráctil del miocardio, reducción de la efectividad de las catecolaminas, mayor incidencia de arritmias, vasodilatación y aumento de la permeabilidad capilar, con la consiguiente reducción de flujo tisular, a nivel cerebral (que lleva a estados de confusión e , incluso, coma), a nivel renal, a nivel hepático…Es frecuente que estos pacientes presenten una taquipnea intensa (respiración de Kussmaul) en un intento de compensar la ACM mediante hiperventilación. Tenemos que tener en cuenta que, en este caso, el potasio está disminuido, por lo que la causa más frecuente (apoyada por las manchas del vestido) sería la diarrea, con lo que lo más probable es que su insuficiencia renal (a pesar de que no nos dan datos de iones en orina para poder confirmarlo)sea de tipo prerrenal. El tratamiento sería la reposición hidroelectrolítica y, en principio, salvo en el caso de que la paciente empeorase y el PH fuera menor de 7.10, no deberíamos administrar bicarbonato Con lo que la respuesta correcta es la 5.
Pregunta 111
Un paciente varón de 45 años de edad con antecedentes de litiasis úrica con cólicos nefríticos expulsivos de repetición desde hace 25 años, acude a Urgencias refiriendo palpitaciones y dolor lumbar derecho intenso desde hace 2 horas antes. El análisis de orina muestra un PH de 5.5 y leucocituria sin proteinuria. El electrocardiograma confirma una FA no conocida previamente. En la bioquímica sanguínea destaca una Creat de 0.9, un Ca de 11 y una LDH de 950. ¿Cuál es la maniobra diagnóstica más útil a realizar?
- Radiografía simple de abdomen
- Urografía intravenosa
- TC espiral con contraste
- Ecografía abdominal
- Ecografía doppler
Comentario:
En principio, lo que nos cuenta no cuaja con un cólico nefrítico. La orina es normal (sin hematuria, ocasionada por la litiasis al progresar), la Creat es normal (puede elevarse hasta 1.9 en cólicos nefríticos). El aumento de la LDH es inespecífico y lo podemos encontrar tanto en lesiones parenquimatosas hepáticas, como en IAM o en embolias pulmonares, además de en otros muchos casos menos frecuentes (tumores, miopatías, etc). En este caso, tenemos un factor de riesgo importante de embolismo, que es la fibrilación auricular, que, además, al ser un varón de 45 años, sin antecedentes, parece que no responde a una cardiopatía estructural de base unido a un dolor lumbar derecho, que podría corresponder a una irritación de la pleura a nivel . El TC espiral con contraste ha adquirido gran valor en el diagnóstico del TEP, debido a su rapidez y buena sensibilidad, superior al 83 – 92% en la mayor parte de los trabajos, y que según algunos puede llegar al 100% para trombos centrales, situados en arterias pulmonares principales, lobares o segmentarias. Su especificidad es mayor del 90%. Los ganglios pueden producir falsos positivos. Además puede proporcionar un diagnóstico alternativo en caso de no confirmarse el TEP, por lo que sería una prueba muy útil. El eco-doppler sería la prueba más útil para diagnosticar la fuente de los émbolos, así que también podría ser una respuesta válida dependiendo de lo que quieran decir con “útil”. Es una técnica no invasiva que ha demostrado su buena sensibilidad y especificidad en el diagnóstico de la TVP encomparación con la flebografía. Además permite diagnosticar otras patologías quepodrían justificar la clínica del paciente. Sus limitaciones son la valoración de trombosinfrapoplíteos y, en muchos casos, en pacientes que no son delgados, de las venas ilíacas y cava.
Pregunta 115
La sepsis grave se define como la sepsis que presenta uno o más signos de disfunción de órganos. Entre los siguientes señale el incorrecto:
- Hipotensión
- Oliguria (diuresis < 0.5 mlit/kgr)
- Niveles plasmáticos elevados de proteína C reactiva o procalcitonina
- Hipoxemia con PaO2/FiO2 < 250
- Hiperlactacidemia
Comentario:
La Surviving Sepsis Campaign define la sepsis grave como sepsis asociada a una de las siguientes:
- Hipotensión
- Hipoperfusión (lactato > 3 mmol/mlit)
- Disfunción orgánica aguda:
- Hipoxemia con PaO2/FiO2 < 300
- Oliguria (diuresis menor de 0.5 mlit/kgr/h durante al menos 2 horas)
- Creat incremento > 0.5 mgrs/dlit o valor de > 2 mgrs/dlit
- Trastorno de la coagulación (INR > 1.5 o TTPa > 60 segundos)
- Trombocitopenia < 100000/mm3
- Hiperbilirrubinemia (bilirrubina > 2 mgrs/dlit)
Por lo tanto, la respuesta incorrecta es la 3, signo que es muy inespecífico.
Pregunta 123
Un hombre de 64 años de edad con antecedentes de HTA y cardiopatía isquémica acude a Urgencias por aparición de dolor torácico opresivo mientras veía la televisión. En la consulta de clasificación (triage) de Urgencias, se detectan cifras de T. art de 155/95 mmHg y una saturación capilar de O2 de 95% ¿Cuál es la conducta más correcta de las que a continuación se citan?
- Indicarle que vaya a la sala de espera. Le avisarán para realización de pruebas.
- Este paciente debe ser atendido en el box de emergencia vital (cuarto de shock)
- Avisaremos al cardiólogo de guardia para la valoración del paciente
- Desde la consulta de Triage se le remitirá a la Unidad coronaria
- Le haremos un ECG en menos de 10 minutos.
Comentario:
Si el ECG tiene cambios isquémicos, evidentemente, le atenderemos en el box de emergencia y avisaremos al cardiólogo. Si no, se le tratará como si fuera una angina y se observará, seriando enzimas y con tratamiento en el área de observación.
Pregunta 124
La hija de una anciana de 82 años nos consulta porque ha encontrado a su madre más confusa de lo normal. La paciente está diagnosticada de enfermedad de Alzheimer en grado moderado. Tiene además FA, depresión y artrosis. Su tratamiento estable desde hace 3 años, incluye digoxina, acenocumarol, fluoxetina desde hace 4 meses e ibuprofeno desde hace un mes por dolores articulares. A la exploración, su tensión es de 130/80, frecuencia cardiaca de 48 lpm y respiratoria de 10 rpm. ¿Cuál de los siguientes es la causa más probable del aumento de confusión?
- Progresión del Alzheimer
- Empeoramiento de la depresión
- Intoxicación digitálica
- Demencia por cuerpos de Lewy
- Toxicidad por ibuprofeno.
Comentario:
La causa más probable es una intoxicación digitálica, que produciría ese enlentecimiento de la conducción, que se ve en la frecuencia cardíaca. Probablemente secundario a una insuficiencia renal por toxicidad con ibuprofeno (pero esto ya es rizar el rizo).
Pregunta 127
Una mujer de 30 años con AP de drogadicción en periodo actual de desintoxicación s traída a Urgencias con cuadro de somnolencia profunda, sin otra sintomatología. Logramos averiguar que en su tratamiento se incluye olanzapina y benzodiacepinas. ¿Qué debemos hacer en primer lugar?
1. Proceder a IOT2. Realizar una Rx de cráneo
3. Administrar flumazenilo
4. Administrar naloxona5. Esperar a que despierte.
Comentario:
Se debe sospechar una sobreuso de los fármacos que toma. La olanzapina no tiene antídoto, por lo que,en principio, deberíamos antagonizar el efecto de las benzodiacepinas. Si la paciente continúa con somnolencia y no responde a estímulos, debemos proceder a intubar para asegurar la vía aérea.
Pregunta 209
Conociendo la función de las estructuras relacionadas con la percepción del dolor y asumiendo que la estimulación eléctrica puede bloquear la transmisión del dolor, ¿qué estructura no debería ser estimulada eléctricamente para el tratamiento del dolor?
- Corteza sensorial primaria
- Núcleos intralaminares del tálamo
- Sustancia gris periacueductal
- Columnas dorsales de la médula espinal
- Estimulación eléctrica transcutánea de aferencias primarias de bajo umbral
Comentario:
La pregunta tiene miga. La he contestado por descarte. En la sustancia gris periacueductal se encuentra un sistema endógeno de control del dolor en la región del acueducto cerebral. La implantación de un electrodo a este nivel pude producir una diplopía ligera, pero transitoria. La estimulación del tálamo sensitivo es complementaria a la anterior y se usa en situaciones de dolor nociceptivo crónico intenso y dolor mixto. Se cree que el complejo ventrobasal del tálamo inhibe a neuronas del tracto espinotalámico en el asta dorsal de la médula. De la misma forma, los cordones posteriores de la médula son estimulados eléctricamente para tratar el dolor crónico en múltiples enfermedades (entre ellas, el dolor cerebral postictus). Y, por último, el TENS se usa habitualmente en las consultas de Dolor crónico. Por lo que creo que la respuesta correcta es la 1.
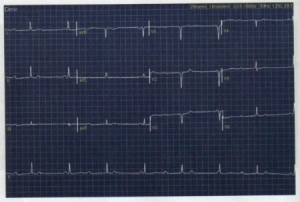
Pregunta 16

En referencia al paciente del caso clínico anterior, señale cual es la opción terapéutica apropiada.
- El paciente ha de ser ingresado para implantarle un marcapasos definitivo
- Se trata de un síncope vasovagal y el bloqueo es de bajo grado por lo que puede ser dado de alta para seguimiento y control ambulatorio.
- Para el manejo del paciente es indispensable la realización de una coronariografía con vistas a descartar sustrato coronario que justifique su clínica
- Si la extrasistolia auricular es muy sintomática se puede pautar tratamiento con betabloqueantes.
- Necesitamos un TC craneal para descartar patología neurológica que justifique su clínica
Comentario:
La imagen muestra un BAV 3º grado. En los bloqueos de alto grado (2º grado Mobitz II y 3º grado) es necesario implante de MP definitivo con o sin clínica. Mas aún en este paciente que ha sufrido un síncope. Esto descarta de entrada la opción 2. La opción 4 y 5 no tienen sentido clínico dado el enunciado del caso. Por último la coronariografía (Opción 3) en caso de bloqueo solo es necesaria en el contexto de un cuadro isquémico agudo, el cual no es este caso. La respuesta correcta es la 1
Pregunta 50
Un paciente con antecedentes de cuadro febril y dolor torácico acude al hospital con disnea y taquipnea. En la exploración física las cifrad de presión arterial están bajas, la presión venosa yugular está elevada con un seno X descendiente profundo y tiene pulso paradójico. Que patología debe sospechar?
- Cardiopatía isquémica
- Miocardiopatía dilatada
- Estenosis valvular aórtica severa.
- Pericarditis constrictiva
- Derrame pericárdico con taponamiento cardiaco
Comentario:
La PA baja con Presión yugular alta debe hacer siempre sospechar un taponamiento cardiaco. El cuadro febril y dolor torácico con disnea y taquipnea deben hacer sospechar un derrame pericárdico con compromiso hemodinámica. El pulso paradójico es un hallazgo típico de taponamiento cardiaco. Por tanto la respuesta correcata es la 5
Pregunta 52
Hombre de 72 años, exfumador, hipertenso y diabético. Antecedentes de ictus con paresia residual en brazo izquierdo hace 4 messes. Acude al servicio de Urgencias de un hospital comarcal con dolor precordial intenso de 2 horas de evolución; en la exploración física presenta piel fría y sudorosa, tensión arterial de 80 mm Hg; electrocardiograma con elevación marcada del segmento ST en las derivaciones V1-V6, I y aVL. ¿Cuál de los siguientes tratamientos de repercusión coronaria es el mas adecuado?
- Fibrinolisis sistémica de forma inmediata en el hospital comarcal
- Traslado inmediato a un centro terciario para tratamiento con fibrinolisis.
- Traslado inmediato a un centro terciario para procedimiento de revascularización coronaria percutánea.
- Estabilización hemodinámica y procedimiento de revascularización diferido.
- Tratamiento inmediato con fondaparinux y abciximab.
Comentario:
En esta pregunta se conjugan varios datos importantes. Para empezar, se trata de un paciente con un IAM anterior y lateral extenso, con shock cardiogénico. Por otro lado dentro de los antecedentes, nos dicen que el paciente tuvo un ictus hace 4 meses. Es evidente por el cuadro clínico del paciente que está indicada una estrategia de reperfusión urgente, esto invalida las opciones 4 y 5. La cuestión basica es si elegir fibrinolisis (la cual puede hacerse en un hospital comarcal) o ICP (para lo cual debe ser derivado a un centro terciario) . La opción 2 no tiene mucho sentido, puesto que en el caso de que estuviera indicada la fibrinolisis no sería mas que una pérdida de tiempo realizar el traslado. El antecedente de ictus (se supone que isquémico) hace 4 meses es una contraindicación relativa de fibrinoisis (si el tiempo es menor de 3 meses es contraindicación absoluta), pero lo definitivo que inclina la balanca hacia la ICP es la extensión del IAM y la presencia de shock, que son indicaciones de ICP urgente. Por tanto la respuesta correcta es la 3.
Pregunta 62
Un hombre de 37 años sin antecedentes de interés acude a urgencias por haber sufrido un síncope mientras caminaba. Había comenzado dos días antes con disnea de esfuerzo. Exploración: peso 75 Kg, TA 75/50 mm Hg. SatO2 89%. Auscultación pulmonar normal. Auscultación cardiaca: tonos rítmicos taquicárdicos a 130 lpm. Abdomen normal. Extremidades: sin alteraciones. Hemograma normal. Troponina 1,2 ng/ml. ECG: Taquicardia sensual a 130 lpm. T invertida en V1-V4. Angio TC torácico: defecto de repleción en ambas arterias pulmonares principales. Una hora después de su llegada a urgencias persiste TA 70/55 mm Hg. Cual sería el tratamiento inicial mas adecuado?
- Heparina no fraccionada, 10.000U iv ante la sospecha clínica. Fibrinolisis con tPA 100 mg iv una vez confirmado el diagnóstico
- Enoxaparina: 80 mg sc cada 12 horas, comenzando ante la sospecha diagnóstica
- Enoxaparina; 80 mg sc cada 12 horas, comenzando ante la confirmación diagnóstica.
- Fondaparinux: 7,5 mg sc diarios.
- Tromboendarterectomía pulmonar de urgencia
Comentario:
El caso clínico es un Tromboembolismo Pulmonar típico. En este caso asociado a hipotensión arterial persistente. La opción 2 sería correcta si el paciente no estuviese hipotenso. La opción 3 no es correcta dado que no es necesaria confirmación diagnóstica para iniciar el tratamiento anticoagulante en caso de TEP sin hipotensión. La opción 4 no está indicada. La opción 5 sería correcta solo si el paciente tuviese contraindicación de fibrinolisis. La hipotensión persistente en el TEP es la indicación mas ampliamente aceptada de fibrinolisis, por lo que la opicón correcta es la 1.
Pregunta 63
Una mujer de 67 años con antecedentes de insuficiencia cardiaca congestiva (que lleva tratamiento con ramipril y furosemida) y diabetes tipo 2 (en tratamiento con insulina) acue a urgencias por disnea. En gasometría realizada respirando aire ambiente se observa un pH 7.45, paO2 56, PaCO2 30 mm Hg, HCO3 26 mm Hg. ¿Qué alteración gasométrica presenta la paciente?
- Insuficiencia respiratoria hipoxémica con alcalosis respiratoria compensada.
- Alcalosis metabólica aguda con insuficiencia respiratoria hipoxémica e hipocápnica
- Insuficiencia respiratoria normocapnica crónica, sin alteración del equilibrio acido-base.
- Insuficiencia respiratoria hipoxémica crónica con acidosis metabólica compensada.
- Insuficiencia respiratoria hipoxémica con alcalosis mixta compensada.
Comentario:
Esta pregunta me ha parecido complicadilla. Los hallazgos por separado son: pH normal pero con tendencia alcalosis, Insuficencia respiratoria aguda, hipocapnia y bicarbonato normal. La respuesta mas apropiada me parece la 1, dado que la paciente no presenta una alcalosis metabólica (el bicarbonato estaría mas elevado), mucho menos una acidosis (el bicarbonato estaría bajo). La alcalosis tampoco es mixta, sino que es principalmente respiratoria. Probablemente la paciente esté hiperventilando por su insuficiencia respiratoria, y el riñón que siempre compensa mas tarde está empezando a retener HCO3 para compensar y mantener el pH. Por tanto creo que la respuesta correcta es la 1.
Pregunta 64
Una mujer de 23 años de edad, con antecedentes de asma extrínseco desde niña, con varios ingresos hospitalarios en lo súlitmos años por este motivo, acudió hace dos semanas de una consulta rutinaria en el servicio de Alergia, donde una espirometría fue normal. Acude al servicio de urgencias presentando un nuevo episodio de disnea, ruido al respirar y tos improductiva instaurado en el plazo de las 48 horas previas. A su llegada la TA es de 130/70 mm Hg. Pulso 120 lpm regular y rítmico. SatO2 93%, 22 respiraciones por minuto y, en la auscultación pulmonar espiración alargada y sibilancias generalizadas. Se realiza una gasometría en sangre arterial cuyos resultados nos dan a conocer enseguida: pH 7,40, PO2 54 mm Hg, PCO2 44 mm Hg,. Bicarbonato 23 mEq/l. ¿Cuál entre las siguientes es la decisión mas correcta?
- Traslado a UVI
- Aerosoles con beta agonistas en el area de urgencias para escalar progresivamente el tratamiento según respuesta.
- Ingreso inmediato en planta porque es poco probable que se recupere antes de 4-5 días.
- Poner 40 mg iv de metil-prednisolona y mandar a su domicilio con inhalaciones de salbutamol a demanda.
- Antes de tomar decisiones terapéuticas, realizar radiografía de torax y hemograma.
Comentario:
Para mi es una pregunta impugnable. El caso clínico presenta una crisis asmática avanzada que esta empezando a retener pCO2. La opcion 3 es incorrecta, porque el deterioro clínico y la mejoría pueden ser rápidas en las crisis asmáticas. Por ese mismo motivo la opción de darle el alta a domicilio con salbutamol es incorrecta (Opción 4). Casi nunca es necesario realizar una RxT y un hemograma antes de tomar decisiones terapéuticas, por lo tanto , la opción 5 es incorrecta también. La duda se presenta entre la 1 y la 2. Es cierto que es una paciente que está empezando a retener pCO2 y ese es un motivo para estar muy encima de ella y proceder a IOT y conexión a VM al primer síntoma de claudicación (Taquipnea franca, trabajo respiratorio, mecánica respiratoria con uso de musculatura accesoria, pulso paradójico, etc…) con lo cual podría ser correcto el traslado a UVI (Siempre que el medico intensivista acepte, claro) sin embargo, lo corto del enunciado y el hecho de que la respuesta 2 es mas completa, dado que comienza con beta-agonistas, (la paciente ni siquiera ha sido tratada) pero también acepta el hecho de escalar el tratamiento (hasta intubación orotraqueal y conexión a VM ) según responda la paciente me hace pensar que la respuesta mas correcta es la opción 2.
Pregunta 65
Un paciente ingresado por pancreatitis aguda comienza con taquipnea, taquicardia, sudoración y cianosis progresiva. La PaO2 es de 55 mm Hg (cociente PaO2/FiO2<200). LA RxT muestra infiltrados pulmonares alveolares bilaterales. La presión de enclavamiento capilar pulmonar es normal. La oxigenoterapia no mejora la situación. Que diagnóstico es el mas probable.
- Neumonía nosocomial
- Insuficiencia cardiaca
- Linfangitis carcinomatosa
- Tromboembolismo pulmonar
- Distress respiratorio
Comentario:
Pregunta con respuesta directa. La pregunta cuenta el caso de un paciente con una pancreatitis aguda que está desarrollando un cuadro de insuficiencia respiratoria aguda. En el enunciado se enumeran los criterios de SDRA (síndrome de distrés respiratorio agudo): PaO2/fiO2 < 200 + infiltrados pulmonares bilaterales + PCP<18. Por lo que el diagnóstico es distrés respiratorio y por tanto la respuesta correcta es la opción 5.
Pregunta 87
Mujer de 76 años con obesidad y diabetes mellitas tipo 2 en tratamiento con metformina. Acude a urgencias porque desde hace 3 días presenta fiebre de 38ºC, poliaquiuria, disuria, intensa sed y disminución progresiva del nivel de consciencia. En la exploración física se aprecian signos de deshidratación, PA de 95/54 mm Hg y no hay signos de localidad neurológica. En la analítica destaca leucocitosis, creatinina de 1,8 mg/dL y glucemia de 855 mg/dL. ¿Cuál es el diagnóstico mas probable?
- Coma hiperglucémico hiperosmolar no cetósico
- Insuficiencia cardiaca
- Hematoma subdural
- Insuficiencia renal de causa obstructiva
- Cetoacidosis diabética con coma.
Comentario:
La pregunta cuenta el caso de una paciente diabética tipo 2 con hiperglucemia y disminución del nivel de conciencia sin focalidad neurológica en el contexto de una infección urinaria y que ha desarrollado una insuficiencia renal aguda de probable origen prerrenal. La opción 2 se descarta de forma inmediata puesto que el cuadro clínico no es de insuficiencia cardiaca. La opción 3 también se descarta porque no cuadra con la clínica y además el HSD daría clínica neurológica con localidad. La opción 4 se descarta puesto que la insuficiencia renal obstructiva no da poliaquiuria, disuria ni el resto de la clínica. La opción 5 es menos probable porque la cetoacidosis diabética es mas tipica de DM tipo 1. Por tanto la opción correcta es la 1.
fuente
http://wikisanidad.wikispaces.com/Anestesiolog%C3%ADa+2012