Respuestas cortesía de Rubén Pascual (@ocularistweet) y Rafael Montejano Milner (@rafa_montejano)
Actualizadas con las respuestas oficiales provisionales del ministerio.
Estas respuestas reflejan la opinión de aquellos voluntarios que han elegido participar en la Iniciativa MIR 2.0 de respuesta al examen MIR de enero de 2023. (La numeración se corresponde con la Versión 0 del examen)
Índice de contenidos
MIR 2023: preguntas de oftalmología
Siguiendo la tradición, colaboramos con el proyecto MIR 2.0 contestando las preguntas de oftalmología correspondiente al examen MIR de este año 2023.
Espero que resulte de utilidad tanto a los opositores MIR, cara a «corregir» su examen y valorar posibles impugnaciones, como para médicos que aprovechen para repasar algunos conceptos.
Pregunta 62
Mujer de 38 años que desde hace unas semanas nota en ambos ojos sensación de arenilla y que- mazón, que empeora a lo largo del día, cuando hace viento y con el aire acondicionado. ¿Cuál de los siguientes es el diagnóstico más probable?:
- Conjuntivitis alérgica.
- Epiescleritis.
- Pinguécula.
- Queratoconjuntivitis seca.
Respuesta correcta: 4
Comentario @ocularistweet:
El ojo seco o queratoconjuntivitis seca es la enfermedad oftalmológica más frecuente (si excluímos los defectos de refracción). Los síntomas pueden ser muy diversos, pero la descripción clínica actual es de las más típicas: bilateral, sensación de cuerpo extraño (arenilla) y quemazón. Las circunstancias que aumentan el factor evaporativo (aire acondicionado, viento) emperonan los síntomas. También es habitual en muchas formas de ojo seco que empeoren a lo largo de día.
La conjuntivitis alérgica produce picor y empeora al exponerse al alergeno (al polvo o epitelio de animales si es el caso, o al salir al exterior en el caso del polen).
La epiescleritis es unilateral, aparece en episodios autolimitados y no de forma crónica, y se caracteriza más por enrojecimiento de la esclera que por los síntomas subjetivos.
La pinguécula es en principio es asintomática, puede ser uni o bilateral. Pueden aparecer síntomas en el caso de pingueculitis, que suele ser unilateral, y se asocia a enrojecimiento y elevación localizada en una zona de conjuntiva cercana a la córnea.
Comentario @rafa_montejano:
Pregunta sencilla en que nos plantean el caso de una mujer joven con molestias de superficie ocular que se agravan con agresores ambientales. No refieren que la paciente presente picor ni secreción acuosa, síntomas más compatibles con la opción 1; no cuentan hiperemia sectorial localizada, compatible con la opción 2; para la opción 3 nos falta que la paciente refiera exposición mantenida a radiación ultravioleta y verse “un bultito” en alguna parte del globo ocular. Como siempre, podemos explotar las pistas indirectas; la opción más probable es la más prevalente, y aunque unos síntomas imprecisos de superficie ocular pudieran ser también compatibles con la 2 y la 3, la queratoconjuntivitis seca (ojo seco, en definitiva) es mucho más frecuente en cualquier sector poblacional. Opción 4 correcta.
Pregunta 63
Respecto del desprendimiento de vítreo posterior, señale la afirmación INCORRECTA:
- Los síntomas por los que generalmente consultan los pacientes son los fosfenos y las miode- sopsias.
- El anillo de Weiss es un signo característico en la exploración oftalmoscópica.
- El signo de Shaffer o polvo de tabaco es un signo de buen pronóstico.
- Se produce por la licuefacción del gel vítreo por la edad.
Respuesta correcta: 3
Comentario @ocularistweet:
Las respuestas 1, 2 y 4 describen características del desprendimiento vítreo. Las miodesopsias y ocasionalmente fosfenos son los síntomas habituales. El anillo de Weiss es la impronta de la papila en la membrana hialoide posterior, es muy característico de cuando se desprende la parte posterior del vítreo (es decir, cuando la hialoides posterior se separa de la retina posterior y la papila).
El vítreo se desprende porque va perdiendo volumen, hasta que llega un momento que no puede ocupar toda la cavidad vítrea. Esta pérdida de volumen se origina porque en zonas del gel vítreo la malla de proteínas y mucopolisacáridos pierden gran parte de su contenido acuoso, y se separa la parte proteica del agua que queda libre. Este proceso de licuefacción acabará desprendiendo el vítreo en su parte posterior.
Sin embargo, el signo de Shaffer (polvo de tabaco) no es un signo de buen pronóstico, sino al contrario. Se trata de células que provienen del epitelio pigmentario de la retina. Indica una comunicación entre dicho epitelio y la cavidad vítrea, lo que significa una rotura, agujero o desgarro retiniano. Esto es un factor de riesgo para desprendimiento de retina.
Comentario @rafa_montejano:
Pregunta sencilla en que se nos cuestiona de forma directa sobre el fenómeno de desprendimiento de vítreo posterior (DVP). Opción 1 correcta: los pacientes generalmente consultan por la aparición brusca de miodesopsias (moscas volantes) y fotopsias o fosfenos (flashes dentro del ojo) que saben lateralizar, a diferencia de otros procesos intracraneales como el aura migrañosa. El anillo de Weiss nos aporta la certeza de que toda la superficie posterior del vítreo se ha desprendido de sus últimos anclajes mecánicos a la retina interna y tejidos estructuralmente asociados; en este sentido el anillo de Weiss son las condensaciones gliales visibles como un aro de mayor opacidad que el gel vítreo, que representan la región de la hialoides posterior anclada en contacto con la cabeza del nervio óptico. Se trata de un signo tranquilizador si en una exploración completa de la retina y su periferia no se aprecian lesiones de riesgo regmatógeno, porque implica la desaparición de tracciones vítreo-retinianas mantenidas en el tiempo; el riesgo de que sin estas tracciones se abran nuevos desgarros o agujeros en la retina es mínimo porque en el MIR no se puede decir inexistente. Opción 2, por tanto, correcta. El proceso de DVP se produce como consecuencia de la licuefacción del gel vítreo generada por los cambios en el colágeno asociados a la edad, y es un fenómeno ampliamente prevalente en mayores de 60-65 años; en pacientes miopes, al presentar de forma previa alteraciones en la composición y la estructura vítrea (sinéresis y sínquisis vítrea, que son condiciones precursoras del DVP sin significado patológico), el DVP se produce a una edad algo más temprana; tanto antes cuanto más miope sea el paciente. Por tanto, la opción 4 es correcta. Por descarte iremos a la opción 3, que es la afirmación incorrecta (y por tanto la que hay que marcar como respuesta): el polvo de tabaco, o signo de Shaffer, es la presencia de Tyndall pigmentado en la exploración en lámpara de hendidura en pacientes con clínica de DVP o desgarro retiniano (es decir, sin asomarnos con el oftalmoscopio a explorar el fondo de ojo). Este Tyndall pigmentado representa los restos de los fotorreceptores retinianos destruidos en el momento de la tracción vítreo-retiniana aguda, y por tanto, implica también una destrucción de una cantidad importante d ellos mismos como para abrir lesiones en la retina; es un signo que debe hacer sospechar al menos de la existencia de algún desgarro retiniano, o de un desprendimiento de retina.
Pregunta 64
Varón de 25 años que refiere en los últimos meses una importante disminución de la visión nocturna y mala adaptación a la oscuridad. Está notando dificultad en la conducción, al bajar las escaleras y últimamente tropieza con los bordillos. Sin embargo, puede leer y ver la televisión. ¿Con cuál de las siguientes entidades relacionaría los síntomas de este paciente?:
- Enfermedad de Stargardt.
- Distrofia macular viteliforme de Best.
- Retinosis pigmentaria.
- Desprendimiento de retina.
Respuesta correcta: 3
Comentario @ocularistweet:
Nos describen un cuadro clínico de una persona joven con nictalopia (disminución de visión en oscuridad y mala adaptación a la oscuridad). Las dificultades para bajar las escaleras, al conducir y el tropezarse con los bordillos nos indica un posible problema en el campo visual periférico. El que no haya problemas para leer y ver la televisión nos habla de que el campo visual central está conservado. También podemos suponer que es una enfermedad que afecta a ambos ojos, ya que un ojo sano compensaría gran parte de los síntomas explicados.
Las maculopatías como la enfermedad de Stargardt o la distrofia de Best producen afectación de la visión central con conservación relativa del campo visual periférico, que es justo lo contrario que padece el paciente. El desprendimiento de retina es casi siempre unilateral, raramente se presenta como un cuadro progresivo de meses de evolución, y no cursa con nictalopia.
La respuesta es la retinosis pigmentaria, que efectivamente es bilateral, cursa con nictalopia, los síntomas aparecen de forma lentamente progresiva, y afectan inicialmente al campo visual periférico. La visión central se conserva hasta periodos tardíos de la enfermedad.
Comentario @rafa_montejano:
Parece la pregunta más compleja de las de Oftalmología de este año, por lo infrecuente del tema preguntado. Al tratarse de un paciente joven, con nictalopía y problemas en la visión periférica de aparición progresiva y crónica, nos orienta sobre el tema de distrofias hereditarias de la retina. Y efectivamente, todas las opciones se encaminan a patología retiniana. Vamos a descartar las opciones de forma algo desordenada. Respecto a la respuesta 4, no nos comentan ningún síntoma que pudiera orientarnos con clínica regmatógena (miodesopsias, fotopsias o visión de un telón denso). Además, la progresión de un desprendimiento de retina, aunque pudiera ser algo menos rápida en aquellos producidos por desgarros inferiores, es mucho más aguda; descartamos la opción 4. Las opciones 1,2 y 3 son distrofias hereditarias de la retina todas, aunque hay algún hecho diferencial. Aunque no nos hablen de antecedentes familiares, el paciente del caso es un varón, así que podremos sospechar de alguna entidad que sea más prevalente en pacientes varones, o en caso de distrofias hereditarias, que se herede de forma ligada al X como para que afecte a varones jóvenes sin antecedentes conocidos en la familia (porque no nos lo aportan). Asimismo, de forma grosera, las distrofias hereditarias de la retina pueden subdividirse en función del tipo celular principal al que afecten: conos o bastones. Las enfermedades de los conos, que están más concentrados en la retina central, cursarán con síntomas relacionados con problemas en la visión central: imposibilidad para reconocer caras y ver la televisión, metamorfopsias o distorsión de las líneas rectas, dificultad para leer y escribir de forma fluida… Las opciones 1 y 2 contemplan distrofias de conos. Pero, aunque no supiéramos este asunto en concreto, la clínica del paciente se refiere fundamentalmente a problemas en la visión nocturna (de la que se hacen cargo esencialmente los bastones, más presentes en la retina periférica). El hecho de que tropiece con el bordillo y baje mal las escaleras puede orientarnos también a defectos en la visión periférica y, aunque no lo mencionen como tal de forma expresa, una enfermedad que cursa típicamente con una restricción concéntrica del campo visual periférico hasta producir visión en túnel y en última instancia ceguera, es la retinosis pigmentaria. Opción 3 correcta.
Preguntas ectópicas
Como en otros años, también hay preguntas «ectópicas». Son preguntas que realmente pertenecen a otra especialidad médica pero que contienen elementos relacionados con la oftalmología. Y un conocimiento de la fisiología y patología visual pueden ayudar a contestarlas.
Pregunta 6
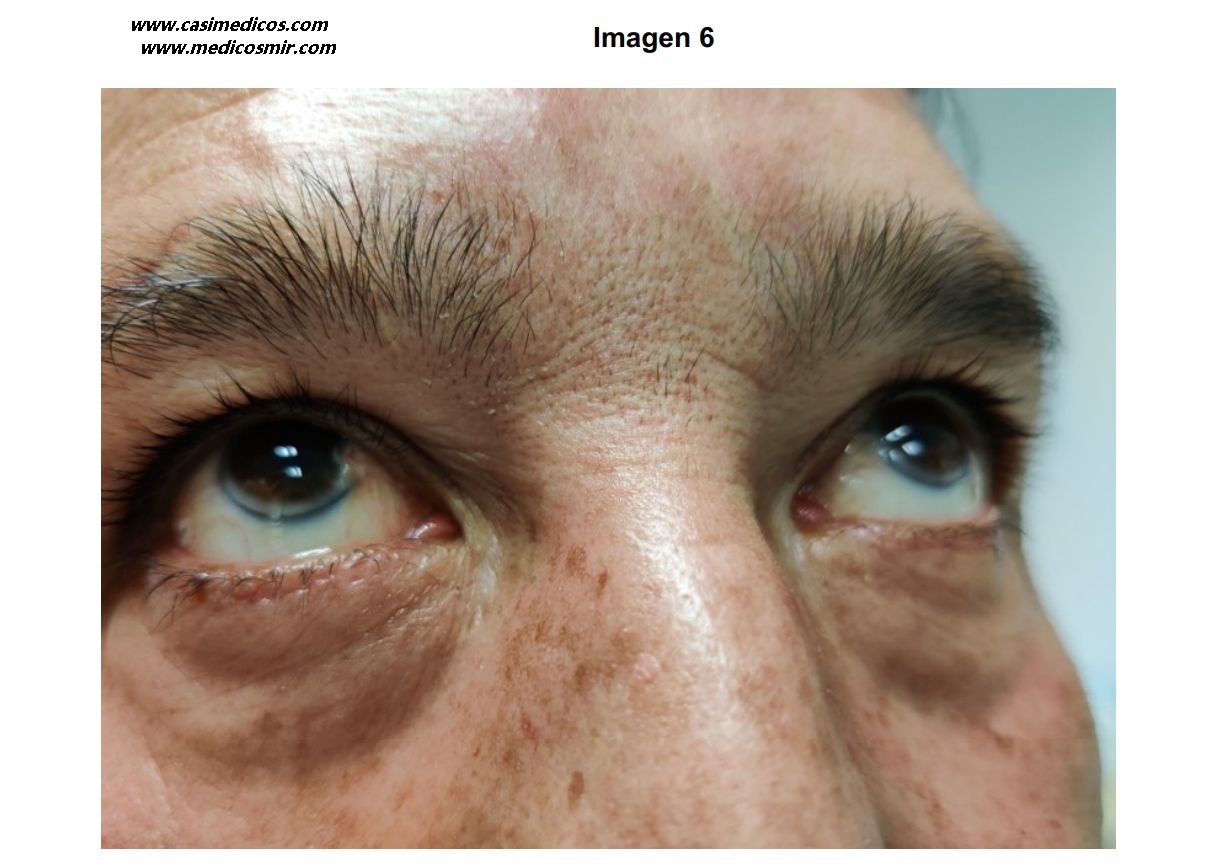
Varón de 39 años, fumador de 20 cigarrillos al día, con antecedentes de un infarto agudo de miocardio inferior a los 38 años. En el cateterismo se observó una lesión en la coronaria derecha proximal y se implantó un stent fármacoactivo. La FEVI era normal. Está en tratamiento con atorvastatina 80 mg/día, ácido acetilsalicílico 100 mg/día y bisoprolol 2,5 mg/día. Realiza dieta adecuada y ejercicio y está asintomático desde el punto de vista cardiovascular. Aporta analítica con lipoproteína (a) 380 nmol/L (valor normal hasta 125 nmol/L), colesterol total 238 mg/dL, HDL 45 mg/dL, LDL 132 mg/dL y TG 142 mg/dL. En la exploración física se observa el siguiente hallazgo (ver imagen). Además de insistirle en que deje de fumar ¿cuál de las siguientes recomendaciones es más adecuada?:
- Para llegar a los objetivos de tratamiento de la dislipemia, añadir ezetimiba.
- Añadir un inhibidor de la PCSK9 y solicitar un test genético de hipercolesterolemia familiar.
- Enviarle al oftalmólogo para descartar una enfermedad de Wilson.
- Añadir niacina para disminuir la lipoproteína (a).
Comentario @ocularistweet:
La imagen corresponde a un arco senil o gerontoxon. En un individuo de 39 años, este hallazgo no lo podemos atribuir a la edad, sino a un trastorno de los lípidos o el colesterol. En el contexto clínico, debemos pensar en alguna forma de hiperlipidemia familiar con un aumento de la lipoproteína(a).
El aspecto del anillo no hace pensar en un anillo de Kayser-Fleischer (acúmulo de cobre en la enfermedad de Wilson, que es de color pardo-dorado, a veces verdoso); su color blanco-grisáceo nos orienta directamente al gerontoxon. El contexto clínico tampoco apunta a un cuadro hepático de la enfermedad de Wilson. Por lo tanto, no tenemos que enviar al paciente al oftalmólogo para descartar un Wilson (opción 3 descartada). Deberemos orientarnos hacia una forma de hiperlipidemia precoz, posiblemente familiar.
Comentario @rafa_montejano:
Respuesta correcta: 2
Comentario:
Dentro de los conocimientos de Cardiología y Endocrinología que puede tener un oftalmólogo de ciertos años de ejercicio profesional (es decir, bastante escasitos), puedo recalcaros que lo que se ve en la imagen es a un paciente con depósitos corneales periféricos en forma de arco; estos depósitos reciben el nombre de gerontoxon, o arco senil, y suelen verse en pacientes de edad avanzada sin tener un significado patológico. Sin embargo, en pacientes jóvenes (menores de 45-50 años), es raro ver un arco senil en la córnea salvo que existan niveles muy elevados de colesterol, que es la molécula que conforma estos depósitos. Su detección en pacientes jóvenes debe de hacer sospechar de la existencia de una hipercolesterolemia familiar; más lo hará el hecho de que a esta edad tan joven haya tenido ya varios procesos coronarios que no son normales en pacientes sin una vida de demasiados excesos. Por tanto, no sabiendo nada sobre el manejo farmacológico de las dislipemias más allá de que existen las estatinas, la opción que me salta a la mente como válida al leer las respuestas es la 2. La 3 puede descartarse porque no es un anillo de Wilson (no se ve a simple vista fácilmente sin lámpara de hendidura, y los depósitos de cobre son de un color verde pardo mucho más sutil, y se localizan de forma discretamente más central en la córnea, aunque sin afectar tampoco el eje visual.
Pregunta 20
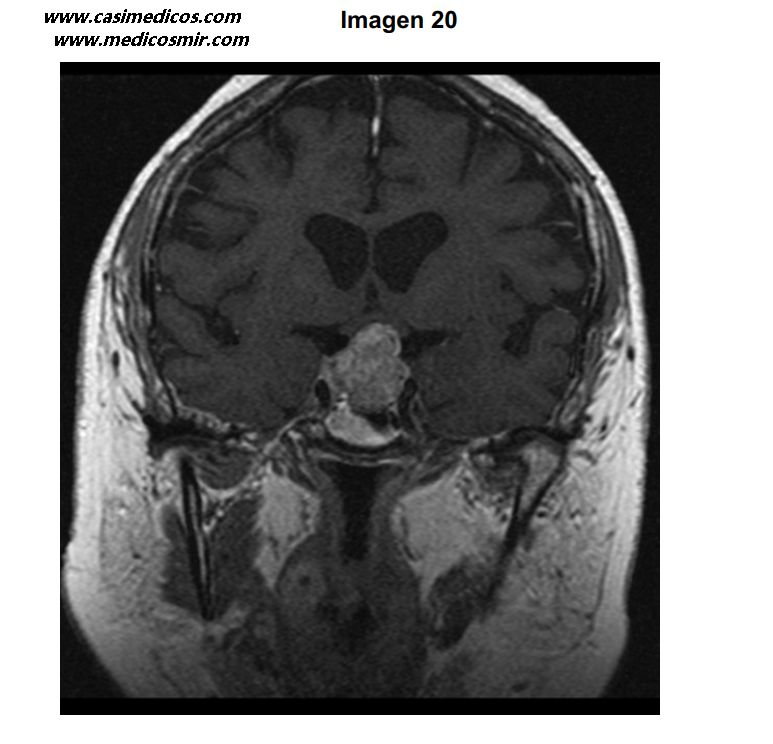
Mujer de 50 años con antecedentes de cáncer de mama libre de enfermedad, que refiere cefalea y alteraciones visuales de instauración progresiva, sin respuesta al tratamiento analgésico. Se le realiza la resonancia magnética que se muestra. ¿Cuál es el diagnóstico más probable?:
- Glioblastoma multiforme.
- Macroadenoma hipofisario.
- Quiste aracnoideo.
- Metástasis.
Comentario @ocularistweet:
Vemos una masa que comprime el quiasma óptico desde abajo, lo que justifica las alteraciones visuales progresivas. Son las características radiológicas del tumor y el contexto clínico (antecedente de cáncer de mama) lo que nos dé la respuesta. Aunque la localización sería compatible con un macroadenoma hipofisario, tenemos que considerar si se trata de una metástasis.
Pregunta 83
Para el diagnóstico de enfermedad de Kawasaki clásica es necesaria la presencia de fiebre al menos cinco días y 4 de los principales signos de la enfermedad. De los siguientes, señale cuál NO SE CONSIDERA un signo principal:
- Eritema de las mucosas faríngea y oral con lengua en fresa y/o labios agrietados.
- Exantema polimorfo.
- Linfadenopatía cervical (> 1,5 cm de diámetro)
generalmente unilateral. - Inyección conjuntival exudativa bilateral.
Comentario @ocularistweet:
Como criterio diagnóstico de la enfermedad de Kawasaki está la inyección conjuntival, pero sin exudados. Es decir, se produce un fenómeno de hiperemia, aumento del calibre de los vasos sanguíneos de la conjuntiva, pero sin que aparezcan los signos inflamatorios típicos de cuando la mucosa reacciona a un agente externo sobre su superficie. La exudación conjuntival es típica de un proceso infeccioso (conjuntivitis bacteriana o vírica) o un cuadro alérgico. Pero el mecanismo de la enfermedad de Kawasaki es una enfermedad de los vasos sanguíneos, no un cuadro inflamatorio de mucosas.
Por lo tanto, hay que contestar la opción 4.
Pregunta 115
Varón de 29 años que acude por dolor lumbar y edema de las manos de varias semanas de evolución, junto a visión borrosa y ojos rojos. Ha tenido varias relaciones sexuales sin protección y en su familia hay casos de psoriasis. En la exploración física presenta temperatura 37,5 ºC, inyección conjuntival bilateral e hinchazón de la parte distal de los dedos y de la muñeca de lado izquierdo, con maniobras sacroilíacas positivas. ¿Cuál es el diagnóstico más probable?:
- Artritis reactiva.
- Artritis psoriásica.
- Artritis enteropática.
- Espondilitis anquilosante.
Comentario @ocularistweet:
La visión borrosa y los ojos rojos (inyección conjuntival bilateral) son signos y síntomas compatibles con una uveítis anterior. Las artritis enteropáticas (secundarias a enfermedades inflamatorias intestinales como el Crohn o la colitis ulcerosa, por ejemplo), la artritis psoriásica y la espondilitis anquilosante pueden asociarse con uveítis anterior. Pero el cuadro clínico es el típico de la artritis reactiva: más en varones, entre 20 y 40 años, después de una infección (por ejemplo por una clamidiasis tras una relación sexual sin protección).
La respuesta 1 es la correcta.
Comentario @rafa_montejano:
Aunque no es una pregunta fetén de Oftalmología sino de Reumatología, la clínica ocular asociada puede darnos alguna pista, aunque la información fundamental la tenemos del cuadro clínico completo. Nos presentan el caso de un varón joven con lumbalgia, edema de manos y aparentemente conjuntivitis de evolución subaguda. Nos hablan de relaciones sexuales sin protección, por lo que este dato podría no ser azaroso, sino que exista un problema venéreo desencadenante o asociado (uretritis, por ejemplo). En el cuadro clínico, no nos hablan de inflamación ocular muy severa (como sería una uveítis), por lo que las opciones 2, 3 y 4 parecen menos probables. Los antecedentes familiares de psoriasis nos podrían orientar a factores genéticos asociados a este cuadro, aunque también podría ser un distractor para que pensemos de forma más fuerte en la artritis psoriásica. En principio, un cuadro de artritis con afectación lumbo-sacro-ileal, conjuntivitis y, aunque no tengamos una referencia clara, posible uretritis, deberíamos pensar en la opción 1 como correcta.
Pregunta 178
Varón de 56 años, que acude para control de su diabetes mellitus tipo 2. En tratamiento con metformina 850 mg dos veces al día desde hace ocho semanas. Refiere encontrarse bien, sin poliuria ni polidipsia, con controles glucémicos entre 140- 180 mg/dL. Su última HbA1c fue 7,7 %. Exploración física: tensión arterial 137/86 mmHg y pulso 74 lpm. El fondo de ojo revela retinopatía proliferativa leve. En el sedimento urinario se observa microalbuminuria de 180 mg/g creatinina. ¿Cuál es el siguiente paso más adecuado?:
- Estudio de orina de 24 horas para determinación de proteínas y creatinina.
- Indicar una ecografía renal.
- Iniciar tratamiento con antagonistas del calcio.
- Iniciar tratamiento con IECAs.
Comentario @ocularistweet:
En esta pregunta la parte oftalmológica se limita a indicar al médico que existe afectación de pequeño vaso, que existe ya una retinopatía diabética, por lo que sospechamos que hay nefropatía diabética, en mayor o menor grado.
La terminología es sin embargo inexacta: la retinopatía diabética se divide en proliferativa y no proliferativa. Y dentro de la no proliferativa existen las formas leve, moderada y severa. La forma proliferativa siempre es más grave, peor que la no proliferativa severa. Hablar de «retinopatía proliferativa leve» no parece adecuado.
Pregunta 179
Mujer de 65 años que consulta por hipercolesterolemia. Niega antecedentes personales o familiares de dislipemia. En la analítica destaca: colesterol total 500 mg/dL, colesterol LDL 350 mg/dL, HDL 38 mg/dL y triglicéridos 206 mg/dL. Resto de análisis y hormonas tiroideas normales, salvo proteínas totales 5,9 g/dL (N: 6,4-8,3) y albúmina 3 g/dL (N: 3,5-5). Orina elemental con relación albúmina/creatinina de 2.000 mg/g y proteinuria +++. En el examen físico no hay xantomas ni arco corneal, sí discretos edemas maleolares. ¿Cuál de los siguientes es el diagnóstico más probable?:
- Dislipemia secundaria a un síndrome nefrótico.
- Hipercolesterolemia familiar heterocigota.
- Hipercolesterolemia familiar homocigota.
- Hipercolesterolemia familiar recesiva por afectación del gen LDLRAP1.
Comentario @ocularistweet:
La parte oftalmológica de esta pregunta se refiere a los xantomas y lo que aquí llaman «arco corneal». Que sería un nombre inexacto, se referiría al arco senil o gerontoxon, un acúmulo de colesterol en la periferia de la córnea. Los xantomas serían acúmulos de colesterol bajo la piel formando manchas en (o cerca de) los párpados. En este caso estamos hablando de un cuadro que no produciría los depósitos de colesterol descritos.
Mucha suerte a todos y después de corregir, a descansar, que bien os lo habéis ganado
LAS RESPUESTAS TAMBIÉN SE PUBLICARÁN EN LOS DIFERENTES BLOGS DE LOS PROFESIONALES QUE PARTICIPAN EN LA INICIATIVA.
Puedes comentar sobre este tema en el foro
OS PEDIMOS DESDE AQUÍ LA MÁXIMA DIFUSIÓN A LA INICIATIVA PARA QUE LLEGUE AL MÁXIMO DE OPOSITORES MIR PRESENTES Y FUTUROS PARA QUE LES SEA DE AYUDA.





