Por cortesía de:
• Dra. Cristina Ojea Thies. @ojedathies.
• Dr. Antonio Sánchez Fernández. @elloboiberico y @AnSanFer_Dr.
• Dr. Arístides Doleo.
• Dr. Miguel Vázquez. @miguelvazquezdr.
Estas respuestas no son las oficiales ( las actualizaremos con las mismas en cuanto salgan) sólo reflejan la opinión de aquellos voluntarios que han elegido participar en la Iniciativa MIR 2.0 de respuesta al examen MIR de enero de 2020.
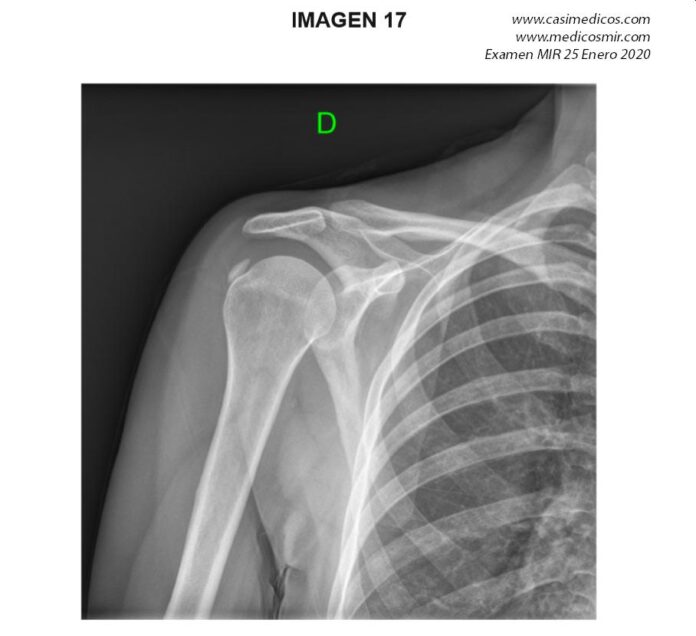
Pregunta 17
Pregunta vinculada a la imagen nº 17
Mujer de 42 años, peluquera de profesión, que refiere omalgia al elevar el brazo. Tras una semana de evolución el dolor se presenta también en reposo y por las noches. ¿Cuál es el diagnóstico más probable según la radiografía del hombro?
- Capsulitis adhesiva.
- Lesión del labrum.
- Bursitis subacromial.
- Tendinitis cálcica.
Respuesta
correcta: 4
Comentario:
Ante
un paciente con clínica de hombro doloroso (dolor agudo nocturno y
signo del arco +) junto con una radiografía AP de hombro derecho que
muestra una calcificación del tendón del supraespinoso en relación
con patología del manguito de los rotadores, el diagnóstico más
probable es una tendinitis calcificante (Respuesta 4 correcta).
Referencia bibliográfica: Martínez FM, Martínez-Aedo AL, editors. Traumatología y ortopedia para el grado en Medicina+ StudentConsult en español. Elsevier España; 2015:
“TENDINITIS CALCIFICANTE (págs. 215 y ss): En general, el arco de movimiento es limitado por el dolor, los pacientes no pueden dormir sobre el hombro afecto y el dolor se exacerba por la noche. Se describe un arco doloroso situado entre los 70 y 110° de elevación… Los depósitos cálcicos pueden observarse en las diferentes proyecciones radiográficas del hombro, pudiéndose así localizarse su asiento en los diferentes tendones.”
Pregunta 23
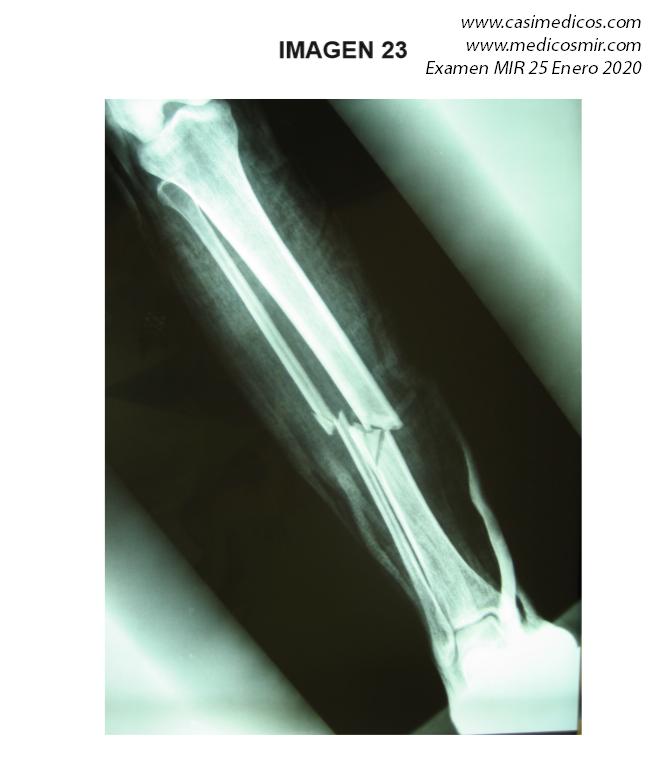
Pregunta vinculada a la imagen nº 23
Un paciente presenta una fractura cerrada cuya radiografía en proyección ántero-posterior puede revisar en la imagen adjunta. ¿Cuál de las siguientes opciones de tratamiento le parece correcta?:
- Clavo intramedular acerrojado proximal y distal
- Ortesis de tipo PTB (patellar tendón bearing) y deambulación desde el momento inicial.
- Fijador externo circular y deambulación precoz.
-
Reducción abierta y placa y tornillos bloqueados.
Respuesta correcta: 1
Comentario:
En una factura diafisaria la tendencia es el enclavado endomedular bloqueado a proximal y distal.
La ortesis la plantearíamos en una fractura sin desplazamiento y en casos seleccionados para fracturas muy benignas dado que el enclavado endomedular permitiría movilización y carga precoz.
El fijador externo se utilizaría en una fractura abierta o una fractura compleja que precisara dos tiempos en su manejo (un pilón tibial, por ejemplo).
Realmente la respuesta 4 también se podría plantear pero con el clavo se puede iniciar antes la carga.
Referencia bibliográfica: Martínez FM, Martínez-Aedo AL, editors. Traumatología y ortopedia para el grado en Medicina+ StudentConsult en español. Elsevier España; 2015: (Apartado FRACTURAS DIAFISARIAS DE TIBIA, pág 322 y ss)
Opción 1: Actualmente se acepta el enclavado intramedular como el tratamiento de elección para el tratamiento de las fracturas diafisarias de tibia desplazadas o inestables. Nota personal: el fragmento en cuña denota cierta inestabilidad de la fractura
Sobre la opción 2: Requiere la colocación de un yeso desde la región proximal del muslo, con un moldeado cuidadoso en la región supracondílea que evite el desplazamiento distal del yeso, e incluye el tobillo en posición neutra (yeso cruropédico). Este yeso será sustituido por un yeso de apoyo en el tendón rotuliano (yeso funcional PTB) o por una ortesis funcional cuando disminuya el edema y el paciente sea capaz de deambular con apoyo, lo que en general ocurrirá a partir de las 3-4 semanas. quedando por tanto descartada esta opción, al no permitir carga desde el momento inicial.
Sobre la opción 3: No es considerado el tratamiento de elección en la actualidad para el tratamiento de las fracturas diafisarias de tibia. Su indicación actual queda limitada como tratamiento inicial de elección en fracturas diafisarias abiertas o cerradas secundarias a traumatismos de alta energía
Sobre la opción 4: No es considerado el tratamiento de elección en la actualidad para el tratamiento de fracturas diafisarias de tibia. Su indicación actual queda limitada a aquellas fracturas diafisarias de tibia con extensión metafisaria o articular.
Pregunta 91
Niña de 11 años y 6 meses, premenárquica, con escoliosis idiopática conocida. La radiografía de raquis realizada hace 6 meses mostraba una curva tórca-lumbar izquierda de 18º (ángulo de Cobb). En la actual se observa un ángulo de Cobb de 28º, con una maduración de cresta iliaca (signo de Risser) de 2. En este momento evolutivo, ¿qué tratamiento es el más adecuado para intentar detener la progresión de la curva?:
- Ejercicios de natación.
- Ejercicios de reeducación postural.
- Corsé ortopédico corrector.
- La intervención quirúrgica mediante artrodesis espinal.
Respuesta
correcta: 3
Comentario:
Referencia
bibliográfica: Martínez FM, Martínez-Aedo AL, editors.
Traumatología y ortopedia para el grado en Medicina+ StudentConsult
en español. Elsevier España; 2015: (Escoliosis, págs. 405 y ss)
“En las formas juvenil y del adolescente el tratamiento depende de los grados de deformidad:
• 10 – 20°: observación seriada.
• 20-50°: corsés de termoplástico (Boston, Cheneau o Milwaukee, según dónde se localice el ápex de la curva principal).
• 40-50°: con Risser menor de 3 estaría indicada la artrodesis quirúrgica; con Risser mayor o igual de 3 el potencial remanente de crecimiento de la curva es escaso y se puede valorar la observación por si tendiera a progresar en la edad adulta.”
Pregunta 92
Mujer que presenta dificultad para caminar tras una cirugía ginecológica. Tiene dolor leve en el muslo y le falla la pierna al apoyar. En la exploración presenta debilidad para la flexión de la cadera y para la extensión de la rodilla, y disestesias en la cara anterior del muslo. ¿Cuál es el diagnóstico de sospecha más probable?:
- Neuropatía del nervio femoral.
- Meralgia parestésica del nervio fémoro cutáneo.
- Neuropatía del nervio obturador.
- Neuropatía del nervio ciático.
Respuesta
correcta: 1
Comentario:
El
nervio femoral (aunque poco habitual) puede ser dañado en una
operación cesárea, una histerectomía o una operación abdominal
baja. Esta lesión nerviosa produce hipoestesia y debilidad a lo
largo de su distribución. La femoroneuropatía se manifiesta por una
parálisis (25% de los casos) de los músculos cuádriceps, abolición
de los reflejos rotulianos e hipoestesia de la cara anterior e
interna del muslo. Por lo tanto, respuesta 1 correcta.
Referencia: Rowland C, Kane D, Eogan MPostpartum femoral neuropathy: managing the next pregnancyBMJ Case Reports CP 2019;12:e232967.
El nervio fémoro cutáneo o cutáneo femoral lateral (L2,L3) es solo sensitivo encargándose de la sensibilidad de la piel de la cara lateral y anterior del muslo hasta la rodilla, por lo que no explicaría el problema motor de la marcha y 2 es falsa.
El nervio obturador (L2-L4) es un nervio mixto. A nivel motor inverva el obturador externo, pectíneo, aproximador corto, los aproximadores (aductores) y grácil. A nivel sensitivo la cápsula de la articulación coxofemoral, cara medial del muslo por encima de la rodilla. Por tanto ni afecta a la sensibilidad de la cara anterior del muslo ni a la extensión de la rodilla de modo que 3 es falsa.
Una lesión del nervio ciático a nivel motor afecta a la flexión de la rodilla no a su extensión y a nivel distal a esta (no cuentan nada de clínica distal) y a nivel sensitivo también es distal en la cara externa de la pierna y en el pie por lo que 4 también es falsa.
Referencia: Atlas de Anatomía humana Sobotta. Tomo 2. P 387.
Pregunta 122
Un hombre de 70 años consulta por dolor lumbar no irradiado de 1 semana de duración, de intensidad progresiva, acompañado de marcada limitación de la movilidad del raquis y febrícula. La radiografía de columna lumbar no muestra alteraciones. ¿Qué diagnóstico deberíamos descartar en primer lugar y con qué técnica?:
- Aplastamiento vertebral con tomografía computarizada (TC).
- Metástasis óseas con gammagrafía ósea con tecnecio.
- Hiperostosis anquilosante vertebral con radiografía de columna dorsolumbar.
- Espondilodiscitis piógena con resonancia mangética (RM).
Respuesta
correcta: 4
Comentario: Sospechamos
una espondilodiscitis – la febrícula y la limtación de movilidad
del raquis con el curso agudo dan la clave-, y la prueba indicada es
la RM.
Referencia bibliográfica: Martínez FM, Martínez-Aedo
AL, editors. Traumatología y ortopedia para el grado en Medicina+
StudentConsult en español. Elsevier España; 2015:
(Espondilodiscitis, págs. 434 y ss)
“la prueba más demostrativa es la resonancia magnética (RM), que es positiva incluso en las primeras 2 semanas del cuadro, lo que facilita el diagnóstico precoz, con una sensibilidad del 90%”.
EL aplastamiento vertebral se vería en la Rx simple, como también la hipertostosis anquilosante vertebral y muchas metástasis. Además, no hay datos en la historia que apunten hacia metástasis óseas (antecedentes oncológicos, pérdida ponderal etc).
Pregunta 137
Mujer de 93 años con antecedentes de EPOC, HTA, dislipemia, fibrilación auricular y cardiopatía isquémica. Vive sola. Presenta fracción de eyección ventricular 53%, creatinina 1,5 mg/dL, coagulación normal. Recibe tratamiento con broncodilatadores inhalados y AAS 100 mg al día. Sufre una caída en la calle, tras la cual le resulta imposible la bipedestación y sedestación, con dolor intenso en la cadera derecha a las movilizaciones, gran acortamiento y rotación externa de la pierna. ¿Cuándo y cómo debe tratarse?
- Ingreso para ecografía transtorácica, valoración por Cardiología y después reducción cerrada y fijación con tornillo placa.
- Ingreso para valoración por Nefrología y Cardiología, y después decidirá Traumatología si usa una artroplastia o un clavo trocantérico.
- Ingreso en Medicina Interna / Geriatría, estabilización progresiva de las comorbilidades, tratamiento ortopédico conservador.
- Reducción cerrada y fijación de la fractura antes de 48 horas, sedestación muy precoz, manejo ortogeriátrico.
Respuesta
correcta: 4
Comentario:
De
acuerdo, además ya lo ha contestado Oscar Macho en su apartado de
Geriatría.
Referencia bibliográfica: Martínez FM, Martínez-Aedo AL, editors. Traumatología y ortopedia para el grado en Medicina+ StudentConsult en español. Elsevier España; 2015: (Fracturas del extremo proximal, subtrocantéreas y diafisarias del fémur, págs. 303 y ss)
“Actualmente se está desarrollando un nuevo enfoque para el tratamiento de estos pacientes, el cual trata de coordinar desde el principio la actividad de los diferentes sectores implicados evitando que el traslado del paciente de uno a otro se produzca al finalizar el tratamiento de cada parte. Con esta idea nacen las denominadas «unidades de ortogeriatría», que combinan la actividad quirúrgica del cirujano con la de la rehabilitación del paciente de forma inmediata y los controles y el seguimiento de medicina interna. Ya desde el inicio del proceso se pone en marcha la actividad de los asistentes sociales y las diferentes ayudas vitales y de soporte, para que la recuperación sea lo más rápida y completa posible.
… En la mayoría de los casos, la intervención quirúrgica debe realizarse lo antes posible, en cuanto el enfermo esté estabilizado desde el punto de vista médico. Existe contraindicación¡ de intervenir a pacientes con comorbilidad médica inestable, pero en varios estudios se ha visto que la demora de la intervención quirúrgica más allá de 48 h tras el ingreso aumenta la mortalidad. Es por ello que el momento ideal para intervenir a estos pacientes es tras conseguir la estabilización de sus patologías médicas, procurando que esto tenga lugar antes de que transcurran 48 h.”
No hay ningún dato que sugiera que tenga alguna comorbilidad inestable en el momento actual, por lo que interesa la cirugía en menos de 48 horas y el manejo ortogeriátrico.
Pregunta 138
Mujer de 73 años con antecedentes de obesidad, diabetes mellitus tipo 2, hipertensión arterial y dislipemia. Consulta por dolor insoportable en la rodilla derecha de 5 días de evolución, sin trauma previo. Exploración: rodilla globulosa, varo moderado, extensión y flexión limitadas por dolor, dolor difuso medial. En la radiografía se aprecian osteofitos y pinzamiento leve de la interlínea medial. ¿Cuál sería su manejo inicial?:
- Explicación del diagnóstico, reposo relativo, paracetamol 1g/8h más metamizol 500 mg/ 8 h naproxeno de rescate.
- Derivación preferente a consultas externas de Traumatología para valoración de prótesis total cementada.
- Derivación preferente a consultas externas de Traumatología para valorar desbridamiento artroscópico.
- Solicitud de resonancia magnética preferente para evaluación de meniscopatía,, quiste de Baker y/o tendinitis.
Respuesta
correcta: 1
Comentario:
Nos están describiendo una crisis aguda de dolor en un paciente con gonartrosis. En esta situación lo primero es resolver la crisis de dolor y plantear un tratamiento adecuado conservador para dicha artrosis (1 correcta).
No se plantea de entrada una artroplastia de rodilla por lo que 2 es falsa. No nos están contando una clínica infecciosa para sospechar de una artritis que justificara un desbridamiento y lavado por lo que 3 es falsa.
En un paciente con gonartrosis va a existir siempre meniscopatía, forma parte de los cambios degenerativos. El quiste de Baker solo nos interesaría en una crisis de dolor severa en el diagnóstico diferencial con una trombosis profunda y se valora con una ecodoppler, en el cuadro de gonartrosis no tiene ningún valor detectar un quiste de Baker. Las tendinitis se diagnostican mediante la exploración no con RMN. Por todo ello la 4 es falsa.
Pregunta 139
Niño de 7 años traído a urgencias tras caerse de un columpio sobre la mano derecha. No tiene antecedentes de interés. Presenta deformidad en dorso de tenedor de la muñeca e impotencia funcional, con situación neurovascular distal normal. ¿Qué lesión espera encontrar en la radiografía urgente que solicita?
- Fractura – luxación de Monteggia.
- Fractura de la cabeza radial.
- Epifisiolisis distal del radio.
- Fractura en tallo verde de cúbito.
Respuesta
correcta: 3
Comentario:
Nos están contando clínica y deformidad a nivel de la muñeca no a nivel del codo por lo que descartamos 1 y 2.
Con la deformidad y dolor en radio distal esperamos una fractura a dicho nivel por lo que marcamos 3. Sin embargo, la veo impugnable dado que también podría tener de forma concomitante una fractura en tallo verde de cúbito aunque la lesión principal sea la del radio.
Pregunta 140
Mujer de 65 años, obesa, que sufre una caída sobre la mano con el codo en extensión. Presenta dolor en el brazo con tumefacción e impotencia funcional del mismo y con imposibilidad para realizar la extensión de la muñeca y dedos. Lo más probable es que presente:
- Fractura luxación de húmero proximal.
- Luxación de codo.
- Fractura diafisaria de húmero asociada a fractura doble de antebrazo.
- Fractura diafisaria de húmero con lesión del nervio radial.
Respuesta
correcta: 4
Comentario:
Hay que
tener en cuenta todos los datos clínicos que nos aportan: después
de traumatismo tenemos dolor en el brazo con afectación de partes
blandas y la imposibilidad para la extensión de muñeca y dedos.
La única opción que engloba todos los datos es la 4.
La 1 no explica la afectación de muñeca y dedos. La luxación de codo no explica la falta de movilidad de los dedos así como la fractura diafisaria de húmero y doble de antebrazo.
Referencia bibliográfica: Martínez FM, Martínez-Aedo AL, editors. Traumatología y ortopedia para el grado en Medicina+ StudentConsult en español. Elsevier España; 2015: (FRACTURAS DE LA DIAFISIS DEL HÚMERO, págs. 229 y ss)
“El mecanismo directo es posible, así como también lo es la transmisión indirecta de fuerzas desde el codo y la mano… la afectación del nervio radial es extremadamente frecuente, alcanzando una incidencia del 10-18% de los casos.”
La fractura-luxación de húmero proximal tendría mayor afectación en el hombro, la luxación de codo en el codo, y no hay ningún dato que sugiera fractura doble del antebrazo.
Pregunta 141
El diagnóstico más probable de un paciente de 74 años que desde hace dos meses comienza con dolor lumbar irradiado a miembros inferiores, claudicación neurógena y limitación a la extensión el tronco es:
- Hernia discal de L4-L5.
- Fractura vertebral lumbar.
- Inestabilidad vertebral L5-S1.
- Estenosis de canal lumbar.
Respuesta
correcta: 4
Comentario:
Nos
están mostrando un cuadro de estenosis de canal lumbar (Respuesta 4
correcta). El paciente muestra el cuadro clínico característico:
Dolor lumbar que se alivia al flexionar el tronco hacia delante,
dolor radicular con afectación de miembros inferiores y claudicación
neurógena.
Referencia bibliográfica: Martínez FM, Martínez-Aedo AL, editors. Traumatología y ortopedia para el grado en Medicina+ StudentConsult en español. Elsevier España; 2015: (Estenosis del canal lumbar, págs. 433 y ss)
Una lumbalgia en un paciente mayor de 60 años acompañada de debilidad en piernas en la marcha, que tiene que interrumpirla a una determinada distancia, llamada claudicación nerviosa, es el cuadro típico de la estenosis. El paciente se alivia flexionando la columna hacia delante porque amplía el canal lumbar y empeora con la extensión…
Pregunta 142
Mujer de 70 años, diabética e hipertensa que sufre una caída en su domicilio, presentando una herida de 9 cm que comunica con un foco de fractura de la tibia derecha. Radiográficamente se observa una fractura oblicua corta de tercio medio-distal de tibia. Se opera de urgencias mediante limpieza (Friederich) y colocación de un clavo endomedular acerrojado. A los 11 meses presenta una pseudoartrosis atrófica de tibia con supuración en la zona de la herida. ¿Cuál será su mejor opción terapéutica inmediata?:
- Triple antibioterapia (grampositivos, gramnegativos y anaerobios) y limpieza de la herida quirúrgica, retirando los cerrojos distales para favorecer la consolidación ósea.
- Actitud expectante y tratamiento antibiótico con quinolonas.
- Aporte de injerto autólogo y de factores de crecimiento (BMP 2 y 7) para estimular el proceso de consolidación ósea, que está retardando.
- Retirada del clavo, desbridamiento, colocación de fijador externo y antibioterapia ajustada a los resultados de los cultivos.
Respuesta
correcta: 4
Comentario:
Lo
primero es tratar la infección y para ello debemos retirar todo el
material de osteosíntesis, desbridar y dar antibioterapia. La
fijación en este caso es mejor externa para evitar todo el material
alrededor de la zona afectada por lo que 4 es correcta y 1 y 2 no.
La 3 se plantearía después de vencido el cuadro infeccioso.
Referencia bibliográfica: Martínez FM, Martínez-Aedo AL, editors. Traumatología y ortopedia para el grado en Medicina+ StudentConsult en español. Elsevier España; 2015: (INFECCIÓN DE IMPLANTES, págs. 153 y ss)
TRATAMIENTO
• Tratamiento antibiótico supresivo: indicado en pacientes de tipo C de Ciemy, consiste en antibioterapia oral prolongada durante al menos 6 meses para «enfriar» la reagudización del cuadro clínico.
• Tratamiento curativo: incluye una primera cirugía con desbridamiento agresivo, de tipo tumoral, de todos los tejidos afectos, irrigación profusa, estabilización con fijador externo si la estabilidad está comprometida da y eventual relleno de las cavidades con sustancias liberadoras de antibióticos. Tras períodos prolongados de antibioterapia seleccionada según los antibiogramas de los cultivos, y una vez que se tiene la certeza de haber curado la infección, se han de plantear técnicas especiales para la reconstrucción del defecto óseo y para conseguir una adecuada cobertura de partes blandas.
Estamos ante una infección asociada a implante (clavo intramedular) y pseudoartrosis de la fractura de tibia (ausencia de unió tras 11 meses). La infección se entiende por la clínica (supuración, ausencia de unión) y el antecedente de diabetes y fractura abierta. El manejo se solapa con el del manejo de una osteomielitis crónica.
La antibioterapia aislada (opción 2) está indicada sólo en pacientes con grave comorbilidad en los cuales el tratamiento quirúrgico sería más agresivo que continuar con la enfermedad. La dinamización del clavo asociado a antibioterapia de amplio espectro (opción 1) tampoco, porque (a) no ha demostrado beneficio en pseudoartrosis establecidas y (b) tenemos el mismo tema que la opción 1, no eliminamos biofilm. La opción 3, discutida, se plantearía sólo si no hubiera infección asociada.
LAS RESPUESTAS TAMBIÉN SE PUBLICARÁN EN LOS DIFERENTES BLOGS DE LOS PROFESIONALES QUE PARTICIPAN EN LA INICIATIVA.
Puedes comentar sobre este tema en el foro
OS PEDIMOS DESDE AQUÍ LA MÁXIMA DIFUSIÓN A LA INICIATIVA PARA QUE LLEGUE AL MÁXIMO DE OPOSITORES MIR PRESENTES Y FUTUROS PARA QUE LES SEA DE AYUDA.