Por cortesía de (@froquer2)
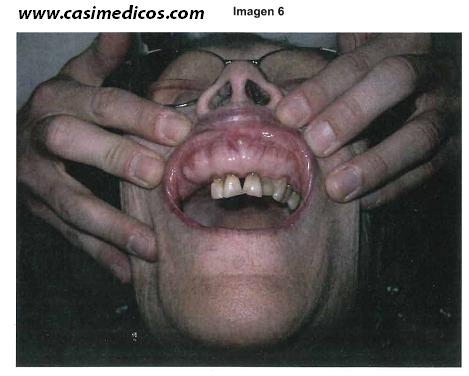
6. Pregunta vinculada a la imagen nº6
Una paciente de 76 años consulta por dolor en la masticación y alteraciones en la oclusión dentaria. Entre sus antecedentes destaca una hipertensión de muchos años de evolución que trata con dieta hiposódica y nifedipino y unos episodios de pérdida de conciencia diagnosticados, hace más de 25 años, de «epilepsia», por los que sigue tratamiento con 100 mg/día de fenitoína. Por lo demás, se encuentra bien, no ha perdido peso y mantiene una vida normal por edad. La exploración de la boca puede observarse en la figura. ¿Cuál sería la actitud más razonable en un primer momento?
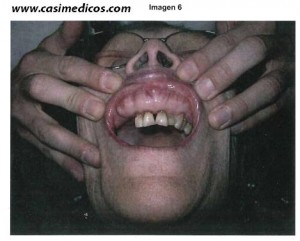
1. Dado que el hipotiroidismo es la causa más probable del problema de la paciente, solicitaría una analítica completa que incluya TSH.
2. Consideraría la posibilidad de factores atrópenos y evaluar la retirada tanto de la fenitoína como del nifedipino.
3. Lo más probable es que factores locales como una mala higiene dental estén en el origen del problema, por lo que haría recomendaciones en este sentido y remitiría a la paciente a un odontólogo.
4. La causa más habitual de hiperplasia gingival en la vejez son las leucemias monocíticas, por lo que iniciaría estudios en este sentido.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 3.
Explicación: Tanto los medicamentos, como la placa bacteriana y las leucemias pueden causar hiperplasia gingival. El hipotiroidismo en principio no es una causa habitual, desde luego no la causa más probable. La falta de gingivorragia y síntomas constitucionales disminuye razonablemente la probabilidad de que se trate de una leucemia. Y la hiperplasia gingival asociada a la periodontitis crónica no suele ser tan llamativa y probablemente harían más referencia a la pérdida de piezas y la gingivorragia. Además, citan dos fármacos clásicamente relacionados con la hiperplasia gingival: la fenitoína y el nifedipino. El primero es de dudosa indicación y el segundo es perfectamente sustituible por otro fármaco.[/accordion]
[/accordions]
11. Pregunta vinculada a la imagen nº11
Mujer de 29 años que presenta dolor abdominal mesogástrico, continuo, de cinco días de evolución. Se realiza un estudio de imagen mediante tomografía computarizada, ¿cuál es el diagnóstico más probable?
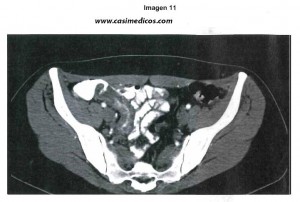
1. Invaginación ileocólica.
2. Ileítis isquémica.
3. Enfermedad de Crohn.
4. Colitis rádica.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 3.
Explicación: En el TC se ven datos de ileítis, con engrosamiento de la pared del íleon. Tratándose de una paciente tan joven, lo más probable es que se trate de una enfermedad de Crohn. La colitis rádica necesita el antecedente de la radiación, la ileítis isquémica iría con una evolución peor y normalmente es propia de pacientes mayores con factores protrombóticos o embolígenos (nos habrían hablado, como poco, de anticonceptivos y algún antecedente), y la invaginación ileocólica es poco frecuente, más propia en la edad pediátrica o con lesiones subyacentes (linfoma intestinal, carcinoma…).[/accordion]
[/accordions]
12. Pregunta vinculada a la imagen nº12
¿Cuál de los siguientes hallazgos NO esperaría encontrar en el líquido que se muestra en la imagen?
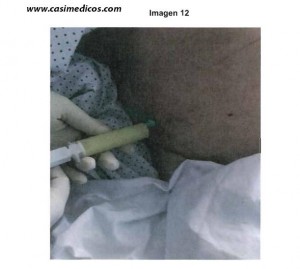
1. Triglicéridos 90 mg/dL.
2. Proteínas totales 3 g/dL.
3. Leucocitos > 500/mm³.
4. Gradiente de albúmina 0.9 g/dL.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 1.
Explicación: El aspecto es de una ascitis quilosa, donde todo cuadra excepto unos triglicéridos tan bajos, cuando suelen ser superiores a los 200 mg/dL.[/accordion]
[/accordions]
13. Pregunta vinculada a la imagen nº13
Un paciente de 78 años con historia de síndrome depresivo, hipertensión y dislipemia en tratamiento con trazodona, enalapril y simvastatina y antecedentes de apendicectomía hace 20 años, ingresa por un ictus isquémico en el territorio de la arteria cerebral media izquierda sin criterios de fibrinólisis. En el 5º día del ingreso el paciente presenta una marcada distensión abdominal y ausencia de eliminación de heces y gas. El abdomen es discretamente doloroso a la palpación, de forma difusa sin peritonismo y el peristaltismo está disminuido.
Se solicita una radiografía de abdomen. ¿Cuál es el diagnóstico más probable?
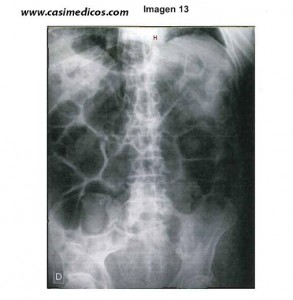
1. Vólvulo de sigma.
2. Síndrome de Ogilvie.
3. Oclusión intestinal por bridas, en relación a la cirugía previa.
4. Obstrucción intestinal por neoplasia de ciego.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 2.
Explicación: La imagen radiológica es la de un colon marcadamente dilatado, y el contexto del ictus, con el encamamiento hacen pensar en el síndrome de Ogilvie o pseudoobstrucción de colon. Además, las obstrucciones reales suelen cursar en un primer momento con aumento de los ruidos hidroaéreos, que adquieren a veces un tono metálico (ruidos de lucha).[/accordion]
[/accordions]
14. Pregunta vinculada a la imagen nº14
Paciente de 40 años, fumador de 25 paquetes/año. Consumidor de alcohol de 20 UBEs (Unidades de bebida estándar)/día en los últimos meses. Diagnosticado de infección por el VHC hace 8 años sin tratamiento. Relata un cuadro de dolor abdominal de varios días de evolución 2 meses antes por el que no llegó a consultar y que duró aproximadamente 1 semana. Consulta ahora por dolor abdominal inicialmente en epigastrio y posteriormente difuso. En el momento del ingreso se aprecia mal estado general, edemas en extremidades inferiores y un abdomen distendido con signos de ascitis. En la analítica practicada en una muestra de sangre se apreciaron los siguientes datos: creatinina 0,68 mg/dL (0,4-1,2), glucosa 84 mg/dL (75-115), AST 21 UI/L (0-35), ALT 15 UI/L (0-35), albúmina 21 g/L (35-52), bilirrubina 0,6 mg/dL (0,3-1,2), hemoglobina 10,7 g/dL, plaquetas 288.000/mm³, leucocitos 8.200/mm³, ratio del tiempo de protrombina 1,12 (0,8-1,2). Se realizó una TC abdominal que se presenta en la imagen asociada y también una paracentesis obteniéndose un líquido amarillento claro con los siguientes datos analíticos: glucosa 68 mg/dL, albúmina 17 g/L, bilirrubina 0,4 mg/dL, amilasa 3.200 U/L y 200 células/mm³ (70% neutrófilos). Con los datos disponibles, ¿cuál es, entre los siguientes el diagnóstico más probable en este caso?
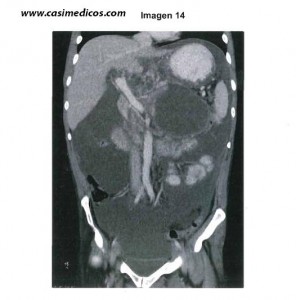
1. Pseudoquiste pancreático con ascitis pancreática.
2. Neoplasia quística pancreática con ascitis por carcinomatosis.
3. Peritonitis secundaria por perforación del tubo digestivo.
4. Descompensación ascítica en paciente con hepatopatía crónica avanzada.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 1.
Explicación: La infección por VHC y el alcoholismo actúan como distractores, así como el edema de los miembros inferiores, que probablemente sea debido al estado inflamatorio y la hipoalbuminemia evidente que tiene. No obstante, hay dos datos que nos hacen pensar en que no se trata de una descompensación hidrópica de una hepatopatía crónica: el gradiente suero-ascitis de albúmina es de 4 g/L (< 11 g/dL), lo cual va en contra de una hipertensión portal suficiente para que la hepatopatía per se justifique la ascitis, y sobre todo es llamativa la elevada concentración de amilasa en el líquido, propia de la ascitis pancreática o por perforación de víscera hueca (respuesta 3); no obstante las 200 células descartan la PBS (> 10.000 células/mm³). Por otro lado, la historia clínica es propia de una pancreatitis previa que ha evolucionado a un pseudoquiste, que probablemente se haya roto, y de ahí la ascitis. La ascitis tumoral suele tener más células, ser parcialmente hemática, y el resto de datos apuntan a la etiología pancreática.[/accordion]
[/accordions]
69. Un hombre de 60 años de edad con colitis ulcerosa extensa de 15 años de evolución y en remisión clínica los últimos 3 años, acude a nuestra consulta para informarse sobre el riesgo de cáncer colorrectal y sobre la posibilidad de participar en programas de prevención. Es correcto informarle de que:
1. La colitis ulcerosa solo se asocia a un incremento en el riesgo de cáncer colorrectal en fumadores.
2. En su caso, dado que está en remisión de larga duración, se considera adecuado el cribado aconsejado a la población general.
3. En casos como el suyo se considera adecuado someterse a colonoscopias periódicas con toma de múltiples biopsias escalonadas a lo largo de todo el colon.
4. En casos como el suyo se considera adecuado el cribado mediante estudios periódicos de sangre oculta en heces pero con una frecuencia superior a la utilizada en el cribado de la población general.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 3.
Explicación: Los pacientes con enfermedad inflamatoria intestinal (EII) tienen un riesgo aumentado de cáncer colorrectal, sean o no fumadores. Se recomienda empezar el cribado a los 8-10 años del diagnóstico de la EII (o antes si aparece en ese intervalo una colangitis esclerosante primaria o concurren otros hechos). Las técnicas recomendadas son la colonoscopia con biopsias al azar (respuesta 3) y la cromoendoscopia pancolónica con tinción, que es actualmente el gold standard porque detecta mejor la displasia, aunque requiere mayor experiencia técnica.[/accordion]
[/accordions]
70. ¿Cuál de las siguientes técnicas de endoscopia digestiva está asociada mayor riesgo de complicaciones mayores?
1. Ecoendoscopia digestiva alta diagnóstica.
2. Esclerosis de varices esofágicas.
3. Colonoscopia diagnóstica en paciente con dolicocolon.
4. Polipectomía de pólipo en colon descendente de morfología sésil.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 2.
Explicación: Las proporción complicaciones de la ecoendoscopia alta (suponiendo que incluye PAAF de alguna lesión y no solo la exploración ecográfica) y de la polipectomía son menores al 5%. A priori el dolicocolon no tiene significancia clínica. La esclerosis de varices esofágica, en cambio, sí que tiene un porcentaje no despreciable de complicaciones mayores (perforación, esofagitis, estenosis esofágica…), especialmente si se hace de urgencia por una hemorragia aguda, por lo que es preferible la ligadura de las varices con bandas cuando esto sea posible.[/accordion]
[/accordions]
71. Joven de 18 años con antecedentes de asma, alergia a pólenes, ácaros y pelo de gato, acude a urgencias refiriendo sensación de detención de alimentos a nivel retroesternal con práctica incapacidad para deglutir su propia saliva. Refiere episodios similares en otras ocasiones que han cedido de forma espontánea en pocos minutos. ¿Cuál de los siguientes es el diagnóstico más probable?
1. Esófago de Barrett.
2. Anillo esofágico distal (Schatzki).
3. Esofagitis infecciosa.
4. Esofagitis eosinofílica.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 4.
Explicación: Se trata de una disfagia intermitente. El esófago de Barrett no implica necesariamente una estenosis péptica, pero suponiéndola, esta es progresiva. La esofagitis infecciosa es más propia de pacientes inmunodeprimidos. Quedan el anillo esofágico distal y la esofagitis eosinofílica; ambas son posibles, pero la insistencia en la carga atópica del paciente indica la probabilidad de que se trate de la última de las opciones.[/accordion]
[/accordions]
72. Señale la respuesta FALSA de entre las siguientes en relación con el concepto de gastritis:
1. Es un término que debe reservarse para definir la existencia de inflamación histológica en la mucosa gástrica.
2. Existe un espectro de manifestaciones clínicas claramente definidas en relación con la existencia de gastritis.
3. El Helicobacter pylori es una causa frecuente de gastritis.
4. Existe una escasa correlación entre los datos histológicos, los síntomas del paciente y los datos endoscópicos.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 2.
Explicación: La gastritis puede ser asintomática, cursar con dispepsia o debutar con hemorragia digestiva alta evidente. Muchas veces causa hemorragias de pequeña cuantía que pasan inadvertidas hasta que aparece anemia ferropénica. En el caso de la gastritis crónica tipo A, atrófica o autoinmune, puede llegar a aparecer característicamente la anemia perniciosa por déficit de vitamina B12. Por «MIRología», la 2 y la 4 son casi que mutuamente excluyentes.[/accordion]
[/accordions]
73. Un hombre de 52 años sin enfermedades concomitantes, acude a urgencias por melenas de 24 horas de evolución sin repercusión hemodinámica. Niega consumo de antiinflamatorios no esteroideos. El hematocrito es de 33% y el resto de la analítica es normal. La endoscopia digestiva alta realizada de forma urgente a las 6 horas del ingreso muestra un estómago normal, sin sangre ni restos hemáticos y una úlcera excavada de 8 mm de diámetro en cara anterior del bulbo duodenal con «vaso visible» en su base y sin sangrado activo. ¿Cuál de las siguientes afirmaciones es cierta?
1. En la endoscopia inicial está indicado aplicar una terapéutica endoscópica y posteriormente instaurar tratamiento endovenoso con dosis altas de un inhibidor de la bomba de protones. Esta estrategia ha demostrado reducir el riesgo de recidiva hemorrágica y la mortalidad.
2. En la endoscopia inicial, dada la ausencia de sangrado activo, no está indicado aplicar una terapéutica endoscópica. Posteriormente, para reducir el riesgo de recidiva hemorrágica, se deberá instaurar tratamiento endovenoso con dosis altas de un inhibidor de la bomba de protones.
3. En la endoscopia inicial está indicado aplicar una terapéutica endoscópica. No se ha podido demostrar que instaurar posteriormente tratamiento con dosis altas de un inhibidor de la bomba de protones aporte beneficio adicional alguno.
4. Dado que se trata de una úlcera complicada (hemorragia) la mejor opción terapéutica, una vez resuelto el episodio hemorrágico, es una vagotomía y piloroplastia.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 1.
Explicación: Se trata de una úlcera de grado IIa (clasificación de Forrest), con alto riesgo de recidiva. Por eso, se indica claramente el tratamiento endoscópico y la hospitalización con tratamiento endovenoso con IBPs (en nuestro medio es habitualmente el omeprazol) durante al menos 72 horas. La cirugía está indicada en hemorragias masivas o refractarias al tratamiento médico.[/accordion]
[/accordions]
74. Un hombre de 67 años, diagnosticado de cirrosis hepática y bebedor activo, ingresa por cuadro de distensión abdominal progresiva con malestar difuso, de dos semanas de evolución. No refiere fiebre ni otros síntomas. A la exploración destaca matidez cambiante a la percusión abdominal, con ausencia de edemas. Se realiza una paracentesis diagnóstica, encontrando un líquido ligeramente turbio, con 2.300 células/mL, de las cuales 30% son linfocitos, 60% polimorfonucleares y 10% hematíes. ¿Cuál es la primera medida terapéutica que pautaría en este paciente de forma inmediata?
1. Restricción de sal y líquidos.
2. Tratamiento diurético con espironolactona oral.
3. Tratamiento con una cefalosoporina de tercera generación.
4. Paracentesis evacuadora.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 3.
Explicación: Se trata de una peritonitis bacteriana espontánea (PBE), definida por presencia de > 250 polimorfonucleares/mL en el líquido ascítico (en este caso tiene 1.380, que son el 60% de 2.300). Es indicación de iniciar cefalosporinas de 3ª generación (ceftriaxona o cefotaxima) y albúmina. Lo demás son tratamientos que pueden esperar a una mejoría (no hablan de ascitis a tensión).[/accordion]
[/accordions]
75. Indique la situación clínica que, en relación con la infección por virus de la hepatitis B, presenta un paciente de 5 años procedente de Nigeria, con exploración física normal y con la siguiente serología frente a hepatitis B: HBsAg + / ANTI-HBs – / HbeAg – / ANTI-HBe + / ANTI-HBc IgM – / ANTI-HBc IgG + / DNA VHB +:
1. Infección aguda.
2. Infección crónica.
3. Paciente vacunado.
4. Portador asintomático.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 4.
Explicación: Que tenga anticuerpos contra el core implica contacto natural, y que sea IgG, que no es agudo. La ausencia del antígeno e descarta la replicación activa. Y la persistencia del antígeno de superficie (HBsAg) y del ADN del virus indica que sigue presente. En conjunto, indican que se trata de un portador asintomático. Los portadores del mutante pre-core habitualmente tienen periodos sintomáticos recurrentes y mayor inflamación hepática. No habría datos suficientes para descartarlo por completo, pero no está entre las respuestas e indican la exploración física completamente normal.[/accordion]
[/accordions]
76. En relación al trasplante hepático, señale de las siguientes la respuesta CORRECTA:
1. La indicación de trasplante hepático más frecuente en la actualidad es la cirrosis por infección del virus B (VHB).
2. Las metástasis hepáticas por cáncer de colon constituyen una indicación aprobada para el trasplante hepático.
3. El sistema MELD es un modelo pronóstico que permite la priorización para el trasplante hepático de los enfermos en lista.
4. El trasplante hepático sería la mejor opción de tratamiento para un paciente de 45 años.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 3.
Explicación: La causa más frecuente es la infección por VHC (1 incorrecta). La existencia de un cáncer coexistente contraindica el trasplante (2 incorrecta). El trasplante hepático en el carcinoma hepatocelular requiere que se cumplan los criterios de Milán: nódulo único ≤ 5 cm o nódulos en número ≤ 3 de tamaño ≤ 3 cm, que no sean candidatos a resección quirúrgica (4 incorrecta). La 3 es cierta.[/accordion]
[/accordions]
77. Un paciente con gastroenteritis por Salmonella acude a la consulta. El paciente está deshidratado. ¿Qué tratamiento le darías, sabiendo que, previamente, el paciente no tenía ninguna enfermedad?
1. Amoxicilina endovenosa.
2. Ciprofloxacino oral.
3. Ceftriaxona intramuscular.
4. Hidratación oral o endovenosa.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 4.
Explicación: En una gastroenteritis es más prioritaria la rehidratación que el tratamiento antimicrobiano, sobre todo cuando te hablan de que el paciente está deshidratado. El tratamiento antimicrobiano no está recomendado excepto que haya datos de gravedad o sea un paciente inmunodeprimido. Una vez asegurada la rehidratación (o a la vez) se podría iniciar tratamiento antimicrobiano, preferiblemente con ciprofloxacino. Sobre si se pudiera dar por vía oral, habría que plantearse qué tolerancia tiene si viene con gastroenteritis.[/accordion]
[/accordions]
78. ¿Cuál de las siguientes enfermedades NO se asocia a sobrecrecimiento bacteriano intestinal?
1. Enfermedad celiaca.
2. Esclerosis sistémica.
3. Divertículos yeyunales.
4. Enteritis por radiación.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 1.
Explicación: Las alteraciones anatómicas o motoras del intestino delgado favorecen el crecimiento bacteriano, como la esclerosis sistémica (2), la diverticulosis entérica (3) y la enteritis rádica (4).[/accordion]
[/accordions]
79. ¿Cuál de las siguientes opciones es FALSA en relación al tumor mucinoso papilar intraductal pancreático?
1. Se consideran lesiones premalignas.
2. Pueden afectar tanto al conducto pancreático principal como a las ramas secundarias y se caracterizan por presentar epitelio productor de mucina.
3. La presencia de nódulos en la pared de la lesión no constituye un signo de alarma.
4. Cuando afecta a las ramas secundarias, la resección quirúrgica está indicada si es mayor de 3 cm.
[accordions]
[accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 3.
Explicación: La resección quirúrgica de las neoplasias pancreáticas mucinosas intraductales (NPMI) está indicada en los que afectan al conducto principal y en aquellos de conducto secundario en los que haya signos de alarma como los nódulos parietales (la 3 es falsa, por tanto, la que hay que marcar) o el tamaño (aunque en algunos lugares se recomienda, si el criterio de sospecha es el del tamaño > 30 mm, estudio citológico y/o seguimiento). ¡Van dos años seguidos en los que hablan de estos tumores![/accordion]
[/accordions]
80. ¿Cuál de los siguientes NO se considera factor de riesgo de carcinoma de la vesícula biliar?
1. Litiasis biliar.
2. Alcoholismo crónico.
3. Vesícula en porcelana.
4. Pólipo vesicular de 15 mm.
1. Entecavir.
2. Adefovir.
3. Tenofovir.
4. Sofosbuvir.
[accordions] [accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 4.
Explicación: El sofosbuvir forma parte de los nuevos tratamientos contra la hepatitis C crónica, con eficacias > 95% (¡estamos curando la hepatitis C!). [/accordion] [/accordions] 226. En un programa de cribado de cáncer de colon, a un paciente de 52 años se le realiza una colonoscopia. Todo el colon es de aspecto normal, salvo el hallazgo de un pólipo pediculado de 2 cm en sigma que se extirpa con asa de diatermia. El resultado anatomopatológico nos indica que existe un carcinoma in situ limitado a la cabeza del pólipo. Tiene una TC toracoabdominal informado como normal. Indique cuál sería la conducta correcta a seguir.
1. Resección segmentaria del colon afecto.
2. Vigilancia periódica endoscópica.
3. Resección local de la base del pólipo.
4. Sigmoidectomía más linfadenectomía.
[accordions] [accordion title=»Ver respuesta» load=»hide»]Respuesta correcta: 2.
Explicación: El carcinoma in situ está delimitado por la membrana basal, o sea que no es invasivo aún, y por tanto, el tratamiento es la polipectomía, que ya está hecha. Posteriormente conviene hacer un seguimiento endoscópico (con biopsias) con un intervalo de entre 3 y 6 meses en función de sus antecedentes, edad y patologías concomitantes.[/accordion] [/accordions]
Las respuestas también se publicarán en Wikisanidad, así como en los diferentes blogs de los profesionales que participan en la iniciativa.
Os pedimos desde aquí la máxima difusión a la iniciativa para que llegue al máximo de opositores MIR presentes y futuros para que les sea de ayuda.





En la 6 hay una errata? La de la fenitoína+nifedipino es la 2