Por cortesía de @mj_alonso del blog Dermatología y más cosas, de @RosaTaberner del blog Dermapixel y de @TomasToledo.
Preguntas 27 (Figura 14), 31, 170, 171 (Versión 7)
Índice de contenidos
Pregunta 27
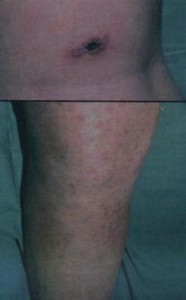
Mujer de 46 años que vive en un lugar de la Mancha, acude a urgencias en el mes de agosto. Refiere que 3 días antes, de manera brusca, comienza con fiebre de 40º acompañada de cefalea intensa y hoy nota la aparición de manera diseminada de las lesiones que se exponen en la porción inferior de la fotografía, que también afectan palmas y plantas. A la exploración se observa, además de estas lesiones, en cara posterior de muslo derecho, otra lesión mostrada en la porción superior de la fotografía. El examen físico no reveló otras anomalías. Los análisis mostraron una Hb de 14,1 g/dL, leucocitos 4.300 /mm3, con discreta linfopenia. GOT 68 U/L. GPT 47 U/L. Las radiografías de tórax fueron normales. ¿Cuál es el agente etiológico que verosímilmente condiciona el cuadro?
1. Treponema pallidum
2. Borrelia burgdorferi.
3. Bartonella henselae.
4. Rickettsia conorii
5. Coxiella burnetii.
Comentario @mj_alonso y @RosaTaberner:
En este caso nos está describiendo una fiebre botonosa mediterránea. La imagen de la parte superior corresponde a la “tache noire” o mancha negra (picadura de garrapata), que también cuadra con que sea verano. Fiebre, cefalea, linfopenia, ligera elevación de transaminasas y el rash característico con afectación palmo plantar. El agente etiológico es, pues la Rickettsia conorii.
Comentario de @TomasToledo:
La fiebre botonosa mediterránea es la ricketsiosis exantemática más frecuente en el área mediterranea. Se transmite por la picadura de la garrapata del perro (riphicephallus sanguineus) infectada por la Ricketsia conorii. En la zona de la picadura se desarrolla una lesión ulcerada cubierta de una escara negruzca que se conoce como Tache noire o mancha negra. Tras un período de incubación variable de entre 4 y 40 días se inicia un cuadro brusco de fiebre alta, escalofríos, con marcada afectación del estado general (mialgias, artralgias y fotofobia), seguido a los 3-4 días de un rash cutáneo con característica afectación palmo-plantar.
Pregunta 31
Un muchacho de 17 años de edad con enfermedad de Crohn con afectación colónica de 2 años de evolución, en tratamiento de mantenimiento con azatioprina, consulta por la aparición desde hace 5 días de nódulos subcutáneos rojo violáceos, calientes, dolorosos, de localización pretibial, bilaterales, asociada a un inrcemento del nº de deposiciones y dolor abdominal. La actitud más adecuada en este caso es:
1. Recomendar reposo relativo y paños calientes en ambas piernas y añadir tratamiento antidepresivo.
2. Biopsiar zonas de piel alejados de las áreas lesionadas y pautar analgésicos opioides de entrada.
3. Sospechar la existencia de una lesión tumoral maligna intestinal como desencadenante del proceso cutáneo.
4. Sospechar isquemia bilateral de extremidades inferiores de origen medicamentoso.
5. Ajuste del tratamiento de la enfermedad intestinal.
Comentario @mj_alonso y @RosaTaberner:
2 y 4 se descartan solas. Nos están explicando un eritema nodoso, así que sí recomendariamos reposo relativo (pero lo de los antidepresivos no tiene ningún sentido, así que descartamos también (1)). Aunque el eritema nudoso puede ser secundario a un proceso maligno, es más frecuente que se deba a la misma enfermedad de Crohn (además en un chico de 17 años sería extremadamente raro) así que, si el cuadro además se acompaña de un brote de enfermedad inflamatoria intestina, la última opción (5) parece la más correcta.
Comentario de @TomasToledo:
El cuadro que presenta el paciente es, presumiblemente, un eritema nodoso. Alrededor del 10% de casos de eritema nodoso se asocian con enfermedad inflamatoria intestinal, tanto colitis ulcerosa como enfermedad de Crohn. Como se ha mencionado, en la mayoría de casos, el eritema nodoso tiene un curso autolimitado. Cuando se asocia con enfermedad inflamatoria intestinal, el eritema nodoso habitualmente se resuelve con el tratamiento del brote intestinal, y recurre con las recidivas de la enfermedad. Las medidas locales incluyen la elevación de las piernas y el reposo en cama. En casos particularmente intensos, la administración por vía oral de yoduro potásico se ha demostrado útil. Aunque el uso de aspirina y otros AINE es eficaz para el eritema nodoso, su uso en pacientes con enfermedad inflamatoria intestinal debe limitarse, ya que pueden empeorar el cuadro intestinal, no se ha descrito la utilidad de antidepresivos en este cuadro, por lo que la respuesta nº1 no sería correcta.
Pregunta 170
Enfermo de 60 años que refiere hace 10 días la aparición de lesiones ampollosas en dorso de manos después de exposición solar. El cuadro se acompaña de fragilidad cutánea. Histopatológicamente existe una ampolla subepidérmica con depósitos PAS+ en y alrededor de los vasos dérmicos superficiales. El diagnóstico más verosímil es:
1. Pénfigo benigno familiar.
2. Penfigoide.
3. Porfiria cutánea tarda.
4. Pénfigo vulgar
5. Síndrome de la piel escaldada
Comentario @mj_alonso y @RosaTaberner:
El hecho de ser un cuadro fotoinducido, la histología y por la edad hacen más probable el diagnóstico de PCT (3). El resto no cuadran con el cuadro clínico ni con la histología.
Comentario de @TomasToledo:
La Porfiria cutánea tarda (PCT) es la porfiria más frecuente y se puede presentar con tres formas clínicas mayores: familiar, esporádica y tóxica. Clínicamente, se caracteriza por una marcada fragilidad cutánea con aparición de erosiones, vesículas, y ampollas ante mínimos traumatismos. Las localizaciones más frecuentes son el dorso de las manos y la cara, es decir las zonas de mayor fotoexposición. Clínicamente, el diagnóstico diferencial más importante se debe establecer con la pseudoporfiria o dermatitis ampollosa fototóxica, en la que las ampollas y erosiones cutáneas se producen por fotosensibilidad, inducidas por medicamentos como las tetraciclinas, sulfonamidas, etc. Sin embargo, y a diferencia de la porfiria, los niveles de porfirinas en suero, heces y orina son normales. El diagnóstico diferencial histopatológico debe establecerse con aquellas enfermedades que muestran depósitos hialinos dérmicos, como son: la hialinosis cutis, en la que a diferencia de la porfiria, los depósitos hialinos PAS positivos son extensos y ocupan de forma masiva la dermis profunda y el tejido celular subcutáneo; el Milium coloide en el que el material hialino, generalmente PAS negativo expande la dermis papilar, formando hendiduras y fisuras características; y la Proteinosis lipoidea, en la que el material se deposita en toda la dermis, tiene una distribución no sólo perivascular sino más extensa que en la porfiria, y suele afectar a glándulas sudoríparas.
Pregunta 171
Paciente que presenta desde hace 2 semanas una erupción pruriginosa constituida por múltiples pápulas eritemato-violáceas poligonales, de superficie aplanada, localizadas preferentemente en la cara anterior de muñecas, zona pretibial y área lumbar. Además presenta lesiones reticuladas blanquecinas en mucosa yugal, ¿Cuál es el diagnóstico más probable?
1. Pitiriasis versicolor
2. Micosis fungoides.
3. Psoriasis en gotas
4. Pitiriasis rosada de Gibert
5. Liquen plano
Comentario @mj_alonso y @RosaTaberner:
Nos están describiendo sin lugar a dudas las típicas lesiones (tanto en piel como en mucosa oral) de un liquen plano (5).
Comentario de @TomasToledo:
El liquen plano es una dermatosis muy frecuente de etiología desconocida que se caracteriza por la aparición de pápulas poligonales pruriginosas, de color violáceo y superficie brillante, que se localizan de manera preferente en las áreas distales de las extremidades. Característicamente estas pápulas muestran una distribución simétrica y se localizan preferentemente en la cara anterior de muñecas (Figura 1) y tobillos. Respecto a la afectación de la mucosa bucal es muy frecuente, y aproximadamente el 75% de los pacientes con liquen plano muestran un reticulado blanquecino asintomático afectando a la mucosa yugal o lingual.
Fuentes de @TomasToledo:
- Dermatopatologia: Correlación Clínico-Patológica. Luis Requena Caballero y cols. Mosby editorial, 2007
- Elaboración propia
fuente